
便の色、毎日見ているはずなのに「これは報告するほど?」「様子見でいい?」と迷うこと、ありませんか。
新人の頃は明確だった便色判断も、経験を重ねるほど背景や経過が気になり、かえって判断が難しく感じる場面もありますよね。
この記事では
- 中堅・ベテラン看護師が迷いやすい便色判断の視点
- 報告すべき便色と様子見できる便色の線引き
- 医師に伝わる便色報告・記録の考え方
が分かりますよ♪
結論👉
便色は「色そのもの」で判断するのではなく、経過・背景・影響因子を組み合わせて考えることで、報告すべきか様子見かの判断が明確になります。
この記事では、便色観察を迷いの原因ではなく自信をもって判断できる看護実践につなげる視点を、臨床場面を想定しながらやさしく解説します😊
便色観察は「情報収集」ではなく「臨床判断」である
便色観察というと、「排便があったか」「何色だったか」を記録する作業だと捉えられがちです。
しかし中堅〜ベテラン看護師に求められるのは、便色を“見た事実”で終わらせず、臨床判断につなげる視点です。
同じ黒っぽい便でも、患者背景や経過によって意味はまったく変わります。
だからこそ、便色観察は単なるチェック項目ではなく、判断力が問われるアセスメントなのです🩺

なぜ中堅以上になるほど便色判断が難しくなるのか
新人の頃は「黒色便=出血」「赤色便=要注意」と、比較的シンプルに判断できていたかもしれません。
しかし経験を重ねるにつれ、次のような要素が見えてきます。
- 鉄剤内服中で黒っぽい便が続いている
- 食事内容が変わった直後で色調が変化している
- 術後・絶食明けなど、消化管の状態が安定していない
こうした背景を知っているからこそ、
「異常かもしれないが、すぐ報告すべきかは迷う」
というグレーゾーンが増えていきます。
これは判断力が落ちたのではなく、見えている情報が増えた結果なのです。
「異常便=即報告」が通用しない理由
便色に異常があればすぐ報告、という対応は一見安全そうに見えます。
しかし現場では、すべてを即報告していては医師・看護師双方の負担が大きくなり、
「本当に優先度の高い変化」が埋もれてしまう可能性もあります。
中堅〜ベテラン看護師には、
便色変化の中から“今動くべきもの”を選び取る役割が求められます。
そのために必要なのが、
便色を単独で評価しないという視点です。
便色は“単独”では判断できない観察項目
便色は、あくまで結果として現れているサインのひとつにすぎません。
本当に見るべきなのは、その背景にある状況です。
たとえば、
- 前回の排便と比べてどう変化したか
- その変化は一過性か、持続しているか
- 疾患・治療・内服薬と整合性があるか
こうした情報と組み合わせて初めて、
「この便色は、今報告すべき変化か」
を判断できます。
便色観察は「見た」「書いた」で終わるものではありません。
背景を読み取り、行動につなげるための判断材料として捉えることで、
中堅・ベテラン看護師としての看護実践に深みが生まれます🌸
便色を判断するために必ずセットで見る4つの視点
便色判断で迷いが生じるとき、多くの場合「色」だけに意識が向いています。
中堅〜ベテラン看護師が判断に自信を持つためには、便色を他の情報とセットで整理する視点が欠かせません。
ここでは、臨床で使いやすい4つの判断視点を紹介します🩺

① 経過|前回との変化・持続性を見る
まず重要なのは、「今回が初めてなのか」「続いているのか」という経過です。
- 前回までは褐色便だったのに、今回急に黒っぽくなった
- 数日間、同じ色調が続いている
単発の変化なのか、持続する変化なのかで、意味合いは大きく変わります。
特に急な変化は、報告・共有を意識するポイントになります。
② 背景|疾患・治療・術後経過との整合性
次に見るべきは患者の背景です。
- 消化管疾患の既往がある
- 術後・絶食明け・食事形態変更直後
- 肝・胆・膵系の疾患を持っている
背景と便色変化が説明できる関係にあるかを考えることで、
「想定内の変化」か「想定外の変化」かを整理できます。
③ 影響因子|食事・薬剤・検査の影響
便色は、病態だけでなく外的要因の影響も強く受けます。
- 鉄剤・ビスマス製剤の内服
- 食事内容(海藻類、着色の強い食品など)
- 造影検査後
これらの影響を把握していると、
「今すぐ異常とは言い切れない便色」
を落ち着いて判断できるようになります。
④ 随伴症状|便色以外の変化がないか
最後に、便色以外の情報を確認します。
- 腹痛・悪心・嘔吐の有無
- 発熱・血圧低下・頻脈などのバイタル変動
- 全身状態の変化
便色変化に他の異常が重なっていないかを見ることで、
優先度の判断がしやすくなります。
この4つの視点を組み合わせることで、
便色は「判断に迷う情報」から行動につなげられる材料へと変わります🌸

こうした判断の整理って、実は職場の体制や文化にも左右されやすい部分です。
「自分の判断は合っているのかな」と感じたとき、第三者に状況を整理してもらうだけでも、
すごく気持ちが楽になりますよ😊
【色別】中堅看護師が迷いやすい便色の判断ポイント
便色の知識自体は、すでに身についている方がほとんどだと思います。
それでも迷いが生じるのは、典型例ではなく「判断に幅があるケース」に遭遇するからです。
ここでは、中堅〜ベテラン看護師が特に判断に迷いやすい便色について、
考え方の整理を中心に解説します😊
黒色便|出血か?薬剤か?経過で見る判断
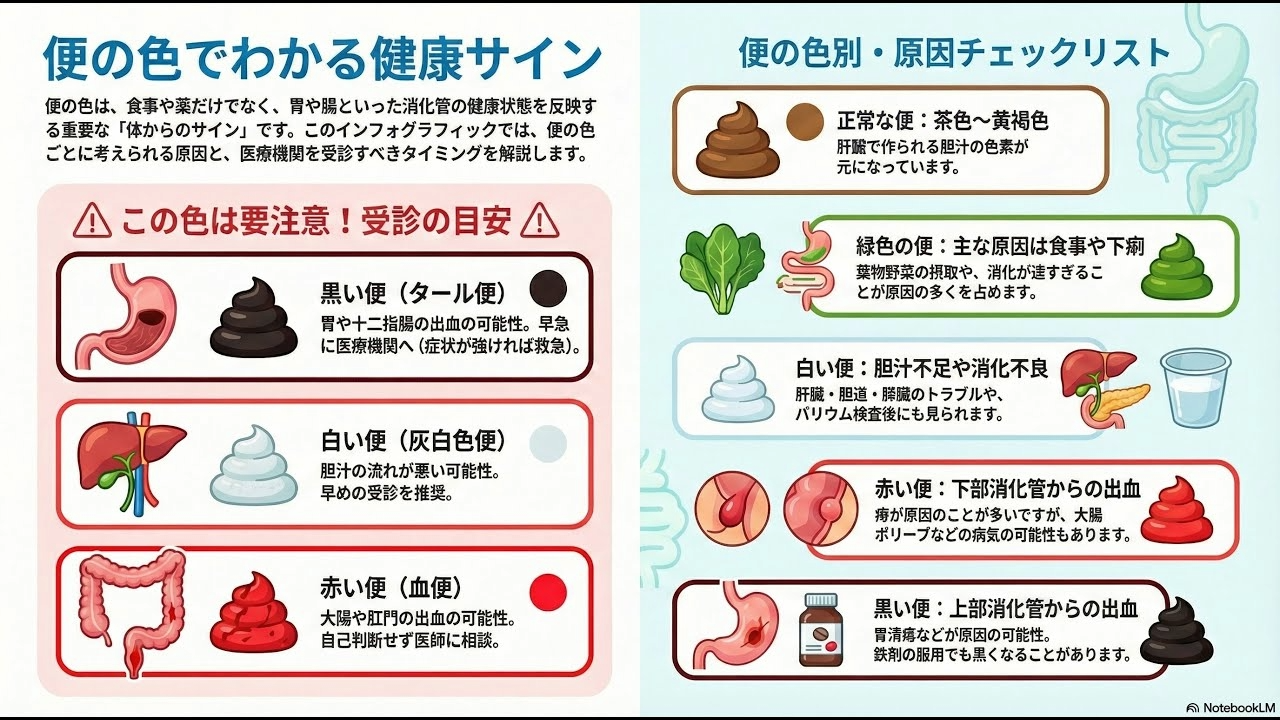
黒色便を見ると、まず上部消化管出血が頭に浮かびますよね。
ただし臨床では、必ずしも緊急性が高いとは限らないケースも多く存在します。
判断のポイントは、「いつから」「どのくらい続いているか」です。
- 鉄剤・ビスマス製剤を内服しているか
- 以前から同様の便色が続いているか
- 急激な色調変化がないか
これらが背景として説明できる場合、
経過観察が可能な黒色便であることもあります。
一方で、急にタール状便が出現し、全身状態の変化を伴う場合は、
速やかな報告が必要なサインと考えます。
赤色便|「鮮血」「暗赤色」で変わる対応
赤色便は色調の幅が広く、判断が分かれやすい便色です。
鮮血便の場合、痔や肛門周囲のトラブルが原因であることも多く、
全身状態が安定していれば緊急性が低いケースもあります。
一方、暗赤色便・血液が混ざった便の場合は、
消化管内部からの出血を疑い、背景疾患やバイタルを含めた評価が重要です。
- 排便時痛の有無
- 出血量が増えていないか
- 貧血症状や血圧変動がないか
赤色便は「色」だけで判断せず、
出血部位をイメージしながら考えることが、
中堅看護師に求められる視点です。
緑色便|様子見でよいケース・注意が必要なケース
緑色便は、比較的生理的要因で起こることが多い便色です。
腸管通過時間が短い場合や、食事内容の影響で一時的に見られることもあり、
症状がなければ経過観察となるケースが少なくありません。
ただし、
- 発熱や腹痛を伴っている
- 下痢が持続している
- 感染症が疑われる背景がある
といった場合は、
「色より全身状態」
を重視した判断が必要になります。
白色・灰白色便|見逃されやすい危険サイン
白色便や灰白色便は、出現頻度は低いものの、
見逃してはいけない便色です。
胆汁の流れが阻害されている可能性があり、
- 黄疸の有無
- 尿の色の変化
- 肝・胆・膵疾患の既往
といった情報と合わせて評価します。
自覚症状が乏しい場合でも、
「様子見にしない便色」
として、早めの報告・共有が重要です。
色別に整理すると、便色判断は「危険/安全」の二択ではありません。
経過・背景・随伴症状と組み合わせて考えることが、
中堅・ベテラン看護師の判断力を支えます🌸
「報告すべき便色」と「様子見できる便色」の線引き
便色判断でいちばん悩むのは、結局ここですよね。
「報告しすぎている気もする」「でも見逃したら怖い」
――このバランスが難しいのは、便色の緊急度が“色だけ”では決まらないからです🩺
ここでは、現場で使いやすいように線引きの考え方を整理します。
大事なのは「完璧な正解」よりも、チームで共通認識にできる判断基準を持つことです😊
すぐに医師へ報告すべき便色変化
以下は、便色そのものに加えて“同時に見るべき危険サイン”が揃いやすいパターンです。
該当する場合は、「様子見より報告が優先」になりやすいと考えます。
| 便色・所見 | 同時に確認したいポイント | 看護の初動(例) |
|---|---|---|
| タール様の黒色便(急な出現・増悪) | 血圧低下、頻脈、ふらつき、顔色不良、Hb低下の兆候 | バイタル再測定、出血量/回数の把握、内服歴確認、早めに報告 |
| 暗赤色便・血液が混ざる便(量が増える/持続) | 腹痛、冷汗、貧血症状、抗凝固薬/抗血小板薬の有無 | 経過と量を整理し報告、転倒リスク配慮、検査準備の想定 |
| 白色〜灰白色便 | 黄疸、尿の濃染、上腹部不快感、肝胆膵疾患の背景 | 皮膚・眼球の観察、尿性状確認、背景とセットで報告 |
| 便色変化+全身状態の悪化 | 意識レベル低下、SpO2低下、強い腹痛、発熱・脱水 | まず全身評価(ABC/バイタル)、優先度高く報告・応援要請 |
ポイントは、便色がどうであれ全身状態の変化が乗っているかです。
中堅〜ベテランの判断では、「色」より「患者の今」を優先してOKです🌸
経過観察でよい便色変化の条件
一方で、便色が変わっていても、条件が揃えば経過観察が妥当なこともあります。
ここでの線引きは、「説明できる背景があるか」と「悪化の兆候がないか」です。
- 影響因子が明確(例:鉄剤内服、造影検査後、食事内容が明らか)
- 単発で、以後の便で改善傾向がある
- 腹痛・嘔吐・発熱などの随伴症状がない
- バイタルが安定し、表情・皮膚色など全身状態に変化がない
ただし、経過観察にする場合も“観察の計画”が必要です。
「様子見=何もしない」ではなく、
“次の便で何を確認するか”を決めた上での様子見
が中堅看護師の強みになります😊
夜勤・少人数体制での判断ポイント
夜勤や少人数体制で一番つらいのは、判断を一人で背負っている感覚ですよね。
そんなときは、次の順で整理すると判断がブレにくくなります。
- 全身状態(バイタル・意識・顔色・苦痛の程度)
- 経過(初回か、増えているか、持続か)
- 背景/影響因子(薬・食事・検査・疾患)
- 報告の要点を短くまとめる(「便色+量+随伴症状+背景」)
この順番に沿って整理できれば、迷いが残っていても
「今の情報ではこの優先度」と説明しやすくなり、報告の質も上がります🩺
ポイント👉
便色の「報告ライン」が曖昧な職場ほど、判断が個人に集中しやすく、夜勤や少人数体制で負担が増えがちです。
もし「自分が抱えすぎているかも」と感じたら、判断をチームで支えられる職場かどうかという視点で環境を見直すのも一つの方法です😊
まずはLINEで状況整理だけでもOKです。
「今の職場の体制って普通?」を客観的に確認してみませんか。
医師に「伝わる」便色報告の組み立て方
便色に気づいても、「どう伝えればいいか」で迷うことはありませんか。
中堅〜ベテラン看護師に求められるのは、便色という事実を、判断材料として整理して伝える力です。
ここでは、忙しい現場でも使いやすい報告の組み立て方を解説します😊
便色報告で最低限押さえるべき情報
まず前提として、「便が黒いです」だけでは情報が不足しています。
報告時は、次の要素をセットで伝えることを意識しましょう。
- 便色(黒色・暗赤色・鮮血など具体的に)
- 量・性状(少量/多量、タール状、混ざる程度)
- 経過(初回か、持続・増悪しているか)
- 随伴症状(腹痛、めまい、バイタル変動など)
- 背景(疾患、内服、術後・検査後など)
これらを整理して伝えることで、医師側も次の判断・指示を出しやすくなります🌸
SBARで考える便色報告の流れ
報告が長くなりがちな場合は、SBARの枠組みを使うと整理しやすくなります。
| 項目 | 便色報告での内容例 |
|---|---|
| S(状況) | 「本日〇時の排便で、黒色のタール状便がありました」 |
| B(背景) | 「鉄剤内服はなく、昨日までは褐色便でした」 |
| A(評価) | 「急な便色変化で、出血の可能性を考えています」 |
| R(提案) | 「指示や追加観察の必要があればご指示ください」 |
特に中堅〜ベテランでは、A(評価)を一言添えられると、
「考えて報告している」印象が伝わりやすくなります🩺
「判断も含めて伝える」一言の工夫
最終的に重要なのは、事実+看護師としての見立てを簡潔に添えることです。
たとえば、
- 「〇〇の背景から、薬剤性の可能性も考えていますが、急変がないか確認したく報告しました」
- 「現時点で全身状態は安定していますが、増悪時の対応を確認したいです」
このように伝えることで、
“丸投げではない報告”
になり、やり取りがスムーズになります。
便色報告は、経験を重ねた看護師ほどシンプルで要点が明確になります。
自分の判断を短い言葉で添えることが、チーム医療の質を高める一歩です😊
記録に残すべき便色観察とは?(責任を守る書き方)
便色観察の記録は、「後で見返すため」だけではありません。
中堅〜ベテラン看護師にとっては、自分の判断過程を守るための記録という意味合いも大きくなります。
ここでは、「書きすぎず・書かなすぎず」を実現するための、
便色記録の考え方を整理します😊
「書きすぎ」と「書かなすぎ」の境界線
責任感が強いほど、記録は増えがちです。
一方で忙しい現場では、「色だけ書いて終わり」になってしまうこともありますよね。
大切なのは、判断に関わった情報が残っているかです。
- 便色だけが記録されている → 判断根拠が見えない
- 状況説明が長すぎる → 要点が埋もれる
このバランスを取ることが、中堅・ベテランの記録力と言えます🌸
便色+判断+対応をどう残すか
便色記録は、次の3点が押さえられていれば十分です。
| 項目 | 記録の視点 | 記載例(イメージ) |
|---|---|---|
| 事実 | 客観的な便色・性状 | 「黒色でタール様、量は中等量」 |
| 判断 | どう評価したか | 「急な変化のため出血の可能性を考慮」 |
| 対応 | 実際に取った行動 | 「バイタル測定後、医師へ報告」 |
このように「考えて動いた」流れが残っていれば、
後から振り返られても説明がしやすくなります。
後輩の記録を指導する際のポイント
後輩の記録を見て、「もう少し書いてほしい」「ここは省いていい」と感じることもありますよね。
そんなときは、
- 「何を心配して判断した?」
- 「そのとき、次に何が起きたら報告するつもりだった?」
といった判断に目を向けた声かけが効果的です。
記録を“作業”ではなく、“思考の整理”として伝えることができます😊
記録は、看護師の判断と責任を守る大切なツールです。
書くことで自分を縛るのではなく、守るという視点を持ってみてください🌸

中堅になると、判断も記録も「自分が背負う量」が増えていきますよね。
もし「この責任の重さ、ずっと一人で抱えるのかな…」と感じたら、
経験をちゃんと分担・評価してくれる環境
があるか、一度外から確認してみるのも大切です😊
今すぐ転職を考えなくても大丈夫。
LINEで状況を整理するだけでも、気持ちが軽くなることがありますよ。
便色観察を「チーム看護」に活かす視点
中堅〜ベテラン看護師になると、便色観察は「自分の判断」で完結する場面が増えてきます。
ただ、その判断を個人で抱え込まないことも、同じくらい大切な視点です🩺
ここでは、便色観察をチーム全体の安全と成長につなげる考え方を整理します。
後輩が迷ったときの声かけ例
後輩から「この便色、どう思いますか?」と聞かれたとき、
つい答えだけを伝えてしまいがちですよね。
そんなときは、判断のプロセスを一緒に確認する声かけがおすすめです。
- 「前回の便と比べて、どう変わってる?」
- 「この患者さんの背景で、気になるところは?」
- 「次に悪化するとしたら、どんなサインを見る?」
こうした問いかけは、後輩にとって
“考えて判断する習慣”
を身につける助けになります🌸
便色をきっかけにしたリスク共有
便色の変化は、個人の判断で終わらせず、
チームで共有するきっかけにもなります。
たとえば、
- 「今日は黒っぽい便が出たから、次の便も注意して見てほしい」
- 「この患者さんは便色変化が続いているから、経過を共有したい」
といった一言があるだけで、観察の精度は大きく上がります。
便色は、チーム看護をつなぐ共通言語として活用できます😊
経験を「属人化」させないために
中堅・ベテラン看護師の判断力は、現場にとって大きな財産です。
ただし、それがその人だけの感覚になってしまうと、
チームとしての強さにはつながりません。
記録・申し送り・カンファレンスなどを通して、
- なぜそう判断したのか
- どこを重視したのか
を言葉に残すことで、経験はチームの知識になります。
それは同時に、自分一人に責任が集中しない環境を作ることにもつながります🌸
✅まとめ|この記事で学べる便色判断の視点
この記事での再重要部位👉
- 便色は「色」ではなく経過・背景とセットで判断する
- 報告と様子見の線引きは全身状態と優先度で決める
- 記録と共有で判断をチームの力に変える
記事のまとめ
便色観察は、看護師なら誰もが日常的に行っているケアです。
それでも中堅〜ベテランになるほど、「この判断でよかったのか」と迷う場面は増えていきます。
それは決して能力不足ではなく、見えている情報と責任が増えた証拠です🩺
便色を色だけで見ないこと、判断を言語化して共有すること、
そして一人で抱え込まないこと。
この3つを意識するだけで、便色観察はもっと安心して行えるようになります。
これまで積み重ねてきたあなたの経験は、間違いなく現場の力です。
その経験が、きちんと支えられ、評価される環境にあるかどうか。
ときどき立ち止まって考えてみるのも、大切な看護の一部ですよ😊
<参考・引用>
看護roo!|便の性状・色と観察ポイント
中道内科クリニック|便の色でわかる病気
日本消化器病学会|消化管出血の基礎知識
Medical DOC|便の色がおかしいときに考えられる病気







