「SpO₂ってどうやって正しく測るの?」
「手が冷えてると数値が低く出ちゃう…💦」
「ネイルをしている患者さんはどうすればいいの?」
そんな疑問や不安、ありませんか?
SpO₂測定は日常的なケアの中で頻繁に行う手技ですが、ちょっとした環境や患者さんの状態で数値が変わってしまうこともあります。
新人看護師さんの中には「自分の測定が正しいのか不安…」という声も多いんです。
この記事では👇
-
SpO₂の基本と正常値の目安
-
正しい測定手順とポイント🩺
-
手の冷えやネイル、光などによる誤差の原因と対策
-
SpO₂値だけに頼らない!看護師としてのアセスメント視点
が分かりますよ♪
ポイント👉
SpO₂を正確に測定するには、「機器の扱い方」だけでなく、「環境・患者の状態・観察力」の3つを意識することが大切です✨
この3点を押さえることで、数値を“信頼できる情報”として活用し、より安全で質の高い看護につなげられます。
この記事では、SpO₂の基本から測定のコツ、誤差を防ぐ実践ポイントまで、新人看護師さんが“現場で自信を持って測定できるようになる”ための内容をやさしく解説していきます💖
🧭 SpO₂とは?新人看護師が知っておくべき酸素飽和度の基本
SpO₂(エスピーオーツー)って、日々の観察でよく目にする数値ですよね。
「なんとなく“酸素の数値”ってことはわかるけど、実際どういう意味?」と思うことはありませんか?💭
この章では、SpO₂の基礎から、似ている言葉で混同しやすいSaO₂との違い、そして臨床でどんな場面で測定し、どう活かしていくのかを分かりやすく整理していきます✨
❤️ SpO₂ってなに?どんな意味の数値なの?
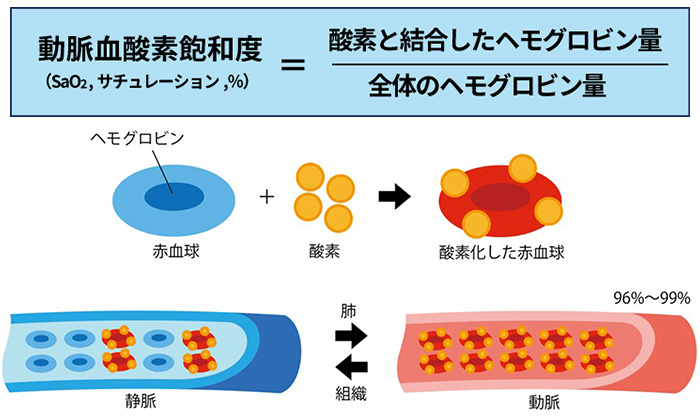
SpO₂とは「経皮的動脈血酸素飽和度(Peripheral capillary Oxygen Saturation)」の略で、血液中のヘモグロビンにどれくらい酸素が結合しているかを示す指標です。
簡単に言うと、「体の中にどのくらい酸素が行き渡っているか」を見るための数値なんです🌿
| 項目 | 内容 |
|---|---|
| 測定方法 | パルスオキシメータを用いて、皮膚を通して酸素飽和度を推定 |
| 正常値 | 健康成人で96〜99%程度 |
| 90%以下 | 低酸素血症の可能性あり、医師への報告が必要 |
| 測定単位 | パーセント(%) |
| 測定対象 | 指先・耳朶・前額部など末梢部位 |
この値は、動脈血中の酸素の供給状態をリアルタイムに確認できる便利な指標です。
ただし、SpO₂はあくまで「推定値」であり、必ずしも“絶対的な酸素量”を意味するわけではありません。
つまり、SpO₂を見るときは「数値だけで判断しない」という意識が大切なんですね🌈
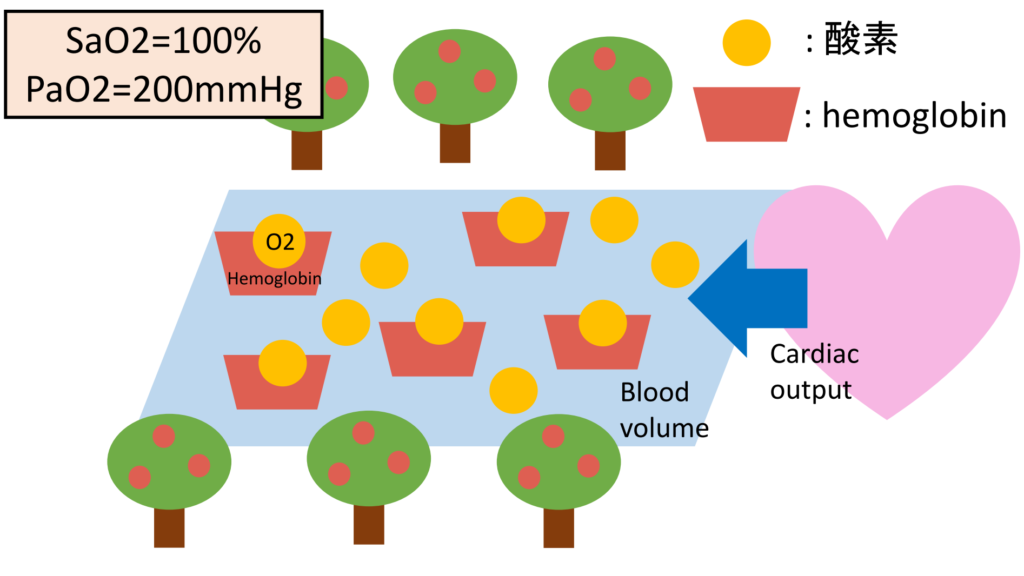
💧 SpO₂とSaO₂の違いを簡単に理解しよう
SpO₂とよく似た言葉に「SaO₂(動脈血酸素飽和度)」があります。
どちらも“酸素の飽和度”を表しますが、測定方法と精度が異なります👇
| 比較項目 | SpO₂ | SaO₂ |
|---|---|---|
| 測定方法 | パルスオキシメータで皮膚から非侵襲的に測定 | 採血(動脈血ガス分析:ABG)で直接測定 |
| 精度 | 推定値(外的要因で誤差あり) | 実測値(高精度) |
| 測定場所 | ベッドサイド・在宅などどこでも | 検査室や採血後の解析が必要 |
| 主な使用目的 | 日常的な酸素モニタリング | 精密な呼吸状態の評価 |
つまり、SpO₂は“簡単に測れるけど誤差が出やすい”、
SaO₂は“時間がかかるけど正確”という違いがあります。
臨床では、SpO₂で異常をキャッチして、
必要に応じてSaO₂(動脈血ガス分析)で確認する、という流れで判断していくのが一般的です。
🌼 SpO₂を測定する目的と臨床での活かし方
SpO₂測定の目的は、患者さんの呼吸・循環がどの程度維持されているかを把握することです。
酸素の取り込みや全身への供給がうまくいっているかを評価し、異常があれば早期に気づいて対応できるのが、この測定の大きな利点なんです✨
主な活用場面をまとめると次のようになります👇
| 臨床場面 | 測定の目的 | 看護師の観察ポイント |
|---|---|---|
| 酸素投与中 | 酸素療法の効果確認 | 数値の上昇・下降、呼吸状態の変化 |
| 手術・鎮静中 | 低酸素リスクの監視 | 呼吸数、SpO₂、脈拍の変動 |
| 呼吸器疾患患者 | 呼吸不全の早期発見 | 努力呼吸・チアノーゼの有無 |
| 高齢者・心不全患者 | 末梢循環の評価 | 冷感・皮膚色・測定部位の適正性 |
このように、SpO₂の測定は“その数値を見ること”が目的ではなく、「数値をどう看護に生かすか」がポイントになります💡
🕒 看護の現場でSpO₂を確認するタイミングとは?
「いつ測ればいいの?」という疑問も多いですよね。
実は、SpO₂は“変化を捉える”ことが大切なので、患者さんの状態が変わりやすいタイミングで測定するのが理想です🩺
| 測定タイミング | 具体的な例 |
|---|---|
| バイタルサイン測定時 | 定期観察やラウンド時 |
| 酸素投与開始・変更時 | 濃度変更後の効果確認 |
| 呼吸状態の変化時 | 息苦しさ・SpO₂低下の訴えがあるとき |
| ケアや体位変換後 | 活動・離床後などの呼吸負荷変化確認 |
| 夜間・睡眠中 | 無呼吸や酸素低下の確認が必要な場合 |
このように、SpO₂測定は“ただ測る”のではなく、“なぜ今測るのか”を意識することで、観察の質がぐっと上がります🌷
💡 正常値の目安は?患者さんの状態で変わるSpO₂の見方
SpO₂の数値って、なんとなく「96%くらいが正常」と覚えていませんか?
でも実は、患者さんの年齢・疾患・環境によって“正常”の範囲は少しずつ違うんです。
この章では、看護の現場で混乱しやすい「SpO₂の基準とその見方」を詳しく解説します🩺✨
🌈 成人・高齢者のSpO₂正常値一覧表
まずは、一般的な正常値をおさらいしておきましょう。
健康な成人なら 96〜99% が目安ですが、高齢者や基礎疾患のある方では「やや低めでも問題ないケース」もあります。
| 対象 | 正常範囲 | 注意が必要な範囲 | 危険域(報告が必要) |
|---|---|---|---|
| 成人(健康) | 96〜99% | 94〜95% | 93%以下 |
| 高齢者 | 94〜98% | 92〜93% | 91%以下 |
| COPD・慢性呼吸不全 | 88〜92%(※個別目標) | 87%以下 | 85%以下 |
ポイント
- 「この患者さんのSpO₂はどの範囲を維持すべきか」を、医師指示や目標値で確認することが大切。
- 特に慢性呼吸不全(COPDなど)の患者さんでは、酸素投与を増やしすぎるとCO₂ナルコーシスを起こす危険があるため要注意です⚠️
🫁 疾患別(COPD・心不全など)で見るSpO₂の目安
患者さんの疾患によって、SpO₂の目安は異なります。
以下に、よく観察で関わる疾患別の特徴をまとめました👇
| 疾患 | SpO₂目安 | 看護師が注目すべきポイント |
|---|---|---|
| COPD(慢性閉塞性肺疾患) | 88〜92% | 過剰な酸素投与に注意。努力呼吸や意識変化も観察。 |
| 心不全 | 94〜98% | 体位・浮腫・呼吸苦・夜間の呼吸状態を合わせて観察。 |
| 肺炎 | 94%以上を目標 | 呼吸音・痰の性状・発熱とあわせて経過を追う。 |
| 貧血 | 一見SpO₂正常でも低酸素あり得る | 酸素運搬能が低いため、顔色や倦怠感も確認。 |
🔍 看護のポイントSpO₂値だけに頼らず、「その患者さんにとっての正常値」を理解することが重要です。同じ95%でも、基礎疾患の有無や体調によって意味が全く違ってきます。
⚠️ SpO₂が低下したときにまず確認すべきこと
SpO₂が90%前後に下がったとき、焦って酸素を上げたくなるかもしれませんが、
まずは測定条件と患者の全身状態を確認するのが先です。
🩵 確認リスト
| 確認項目 | チェックポイント |
|---|---|
| 測定部位 | プローブがズレていないか?冷たくないか? |
| 体動 | 握りしめていない?震えていない? |
| 光の影響 | 強い照明・太陽光が当たっていない? |
| 循環状態 | チアノーゼ・冷感・脈拍の有無を確認 |
| 呼吸状態 | 呼吸数・努力呼吸・SpO₂変動の有無 |
| 酸素投与 | 濃度・流量・装着部位にズレがないか |

機械的な誤差の可能性もあります。落ち着いて状況を判断しましょう😊
🌤 “見かけの低下”と“本当の低下”の違いを見抜くコツ
SpO₂の数値は、外的要因(誤差)と生理的要因(低酸素)のどちらでも下がることがあります。
それを見極めるためには、「変化のスピード」と「全身所見」をセットで見ることがポイントです✨
| 種類 | 低下の原因 | 特徴 | 対応の方向性 |
|---|---|---|---|
| 見かけの低下 | プローブのズレ、冷え、ネイル、体動など | 数値が急に下がる・患者に症状なし | 測定環境の確認・再測定 |
| 本当の低下 | 呼吸不全、ショック、心不全など | 息苦しさ・チアノーゼ・頻呼吸あり | すぐに報告・酸素投与・体位調整など |
💬 まとめると…
SpO₂の変化を見たら、「患者さんの様子」+「測定条件」の両方を見るのが鉄則です!
数値だけを見て判断せず、「なぜ下がったのか?」を考えるのが看護師のアセスメント力なんですね🌼
「この病院、雰囲気いいけど実際どうなんだろう…🤔」
「求人票だけじゃ分からないリアルが知りたい!」
そんなときは【くんくん求人調査🐶】でチェックしてみませんか?
LINEで気になる病院の職場環境や評判を無料調査✨
応募する前に“本当の働きやすさ”を知って、後悔しない転職を💚
くんくん求人調査とはLINE登録であなたが気になる病院などの、職場環境や評判を徹底調査するサービスです。
🖐️ SpO₂の正しい測定方法|新人看護師が失敗しないための手順
SpO₂測定はシンプルに見えて、実は“測定環境やちょっとした手技の違い”で数値が変わってしまうんです💦
新人看護師さんの中には「同じ患者さんなのに測るたびに違う…」「先輩に“誤差じゃない?”って言われた😢」という経験もあるのではないでしょうか?
この章では、正確なSpO₂を測るための手順と注意点を、やさしく順を追って説明していきます✨
💪 パルスオキシメータの準備とチェックポイント
まずは、使用前に機器の状態をしっかり確認しましょう。
パルスオキシメータは日常的に使う機器ですが、接触部分の汚れや電池残量などで誤差が出やすい機器です。
| チェック項目 | 確認内容 |
|---|---|
| 電源・バッテリー | 残量が十分あるか、コードが断線していないか |
| プローブ | 清潔か・汚れや曇りがないか |
| 測定表示 | 波形・数値が安定して表示されるか |
| 校正 | 定期点検(医療機器管理部門)での確認済みか |

数値だけではなく「波形の形」が滑らかなら信頼性が高い証拠です。
🫱 正しいプローブ装着のコツと測定部位の選び方
プローブの装着がズレていると、SpO₂は正しく測れません。
まずは、部位選び→装着→測定環境の順に整えるのが基本です。
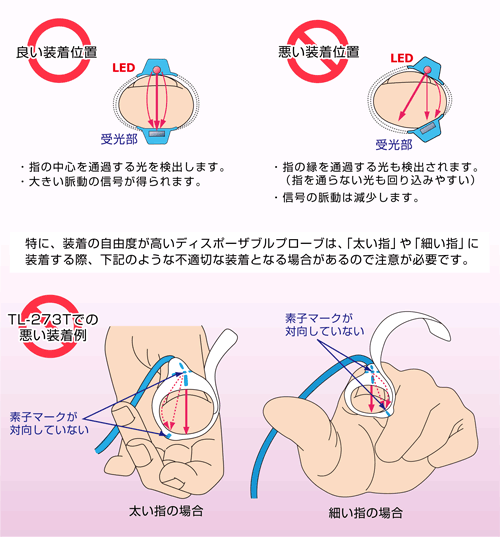
🩺 測定部位の選び方
| 測定部位 | 特徴 | 向いている患者 |
|---|---|---|
| 指先(第2〜4指) | 最も一般的で精度が高い | 通常の観察・安静時 |
| 耳朶(みみたぶ) | 末梢循環不良時でも測定しやすい | 冷え・ショック患者 |
| 前額部 | 体動や冷えの影響を受けにくい | 救急・集中治療・体動が多い患者 |
🌸 ポイント
- 指先で測る場合は、爪が清潔でネイルがない指を選びましょう。
- 指を強く挟みすぎると血流が阻害され、低い値が出やすくなります
- 患者さんの手が冷たいときは、軽くマッサージして温めてから測定します。
🌟 指先・耳朶・前額の比較表(特徴と使い分け)
| 部位 | 測定精度 | 利点 | 注意点 |
|---|---|---|---|
| 指先 | ◎ | 手軽でどこでも測れる | 冷え・マニキュアで誤差が出やすい |
| 耳朶 | ○ | 血流が安定しており誤差が少ない | プローブ装着にコツがいる |
| 前額 | ○ | 動きや冷えに強い | 専用プローブが必要でコスト高 |
💬 まとめると…
患者さんの状態に応じて、「どこで測るのが一番信頼できるか?」を考えるのが看護師の腕の見せどころです💪
⏱ 測定中・測定後に意識すべき観察ポイント
測定中はただ待つのではなく、数値の安定性と患者さんの状態を同時に観察しましょう👀
🩷 測定中のポイント
-
数値が出たら10〜20秒ほど安定してから記録する。
-
手指や体を動かさないように声かけをする。
-
波形(プレチスモグラム)の形をチェックし、リズムが乱れていないか確認。
🩵 測定後の観察
-
SpO₂値と一緒に、呼吸数・努力呼吸・皮膚色をセットで観察。
-
酸素投与中なら、流量・マスクの位置も合わせて記録。
🗒 正しい測定記録の書き方・報告時のポイント
SpO₂の記録は「数値だけ」で終わらせないのがプロの看護師です✨
観察した“状況”も一緒に書くことで、後の判断材料になります。
| 報告・記録の例 | ポイント |
|---|---|
| SpO₂ 92%(指先、RA、手冷感あり、呼吸数22回) | 測定条件と状態を明記 |
| SpO₂ 88%(耳朶、O₂ 2L、体動なし、安定) | 測定部位・酸素条件もセットで |
| SpO₂ 90%→94%(手温め後再測定) | “介入後の変化”を記録すると信頼度UP |
💡 報告のコツ
上司や医師に報告する際は、“経過を含めて”伝えると正確に伝わりますよ😊
「SpO₂◯%で、冷えがあったため再測定したら◯%でした」
🌡️ 測定がうまくいかない?誤差の原因と対処法まとめ
SpO₂(酸素飽和度)の数値が安定しない、低く出る…そんなときは
「測定条件」と「患者さんの状態」を順番に見直すのがコツです😊
ここでは spo2 測定方法 の実践でよくある誤差原因と、現場で今日から使える対処法をまとめました。
🧊 冷え・末梢循環不良で数値が出ない/低く見えるとき
末梢血流が弱いと、パルスオキシメータの脈波が拾えずに低値や「—」表示になることがあります。
まずは末梢循環を整える工夫をしてから再測定しましょう。
| 原因 | 観察ポイント | 対処法 |
|---|---|---|
| 手指の冷え | 冷感、蒼白、プレチスモ波形が不安定 | 手を保温(マッサージ/手袋/ブランケット)、 温めてから再測定(10〜20秒安定後に記録) |
| 血圧低下・ショック | 四肢冷感、皮膚湿冷、脈拍微弱 | 耳朶/前額へ部位変更、体位・循環評価、必要時すぐ報告 |
| 末梢血管収縮(寒冷・ストレス) | 指尖蒼白、波形低振幅 | 深呼吸やリラクゼーションを促し、保温後に再測定 |
💅 マニキュア・ジェル・人工爪などの影響
色素や厚みが光の透過を邪魔し、SpO₂が実際より低く表示されることがあります。可能なら塗布のない指で測定しましょう。
| 状況 | 起こりやすい誤差 | 実践的な対策 |
|---|---|---|
| 濃色ネイル(黒・青・赤)/ラメ | 低値、波形不安定 | ネイルのない指を選択、 横から装着し光路をずらす、耳朶・前額へ変更 |
| 厚いジェル/人工爪 | 測定不能・低値 | 爪先を避け、指腹側に光路を確保、 代替部位へ変更 |
💡 強い光・体動・圧迫による誤差を防ぐ
強い照明や直射日光は検出光を乱し、手の握り込みや震えは体動アーチファクトを生みます。
装着圧が強すぎても血流が落ちて誤差になります。
| 原因 | 症状/表示 | 対策 |
|---|---|---|
| 強い外光(手術灯/直射日光) | 波形ノイズ、数値の上下動 | プローブを遮光(ガーゼ/テープ)、外光を避ける |
| 体動・震戦 | 数値が安定しない、脈拍も乱高下 | 声かけでリラックス、手を台に乗せ固定、 動きにくい部位(耳朶/前額)へ変更 |
| 過度な圧迫(きつい装着) | 低値、波形低振幅 | フィット感を調整、「痛くない程度」に装着 |
✅ よくあるトラブル別チェックリスト
- 表示が出ない:電源・バッテリー、プローブ接続、装着向き、部位変更を確認
- 低く出る:冷え/光/圧迫/ネイルを除去→10〜20秒安定後に再記録
- 上下に揺れる:体動の有無、波形(プレチスモ)安定を確認、固定して再測定
- 脈拍も不安定:不整脈の可能性→別部位/再測定+全身状態を観察し報告

記録には 測定部位・環境・介入と変化 をセットで残すと、判断の質がぐっと上がります✨
📝 まとめ|SpO₂測定を「ただ測る」から「看護に活かす」へ
ここまで、spo2 測定方法の基本から誤差対策、アセスメントの視点までを詳しく見てきました🌿
最後に、新人看護師さんが現場で実践しやすいように、重要ポイントを整理しておきましょう✨
✅ 今日から実践できるSpO₂測定チェックリスト
- 測定前に「環境」「患者」「機器」を整える(冷え・光・ネイルの確認)
- 波形(プレチスモグラム)が安定してから数値を読む
- “いつ・どこで・どんな条件で”測定したかを記録に残す
- 数値が低下したら、まず測定条件→次に患者状態を確認
- SpO₂値は単発でなく「経過・変化」で評価する
- 数値だけで判断せず、呼吸・循環・意識・皮膚色もあわせて観察
このチェックリストを意識するだけで、SpO₂測定の信頼性がぐっと高まります📈
「測定」から「看護判断」へ――その一歩が、あなたの看護をより安全で質の高いものにしてくれます。
🌱 新人看護師がステップアップするためのポイント
- 根拠をもって動くこと。 “なぜその部位で測るのか”“なぜ誤差が出るのか”を理解することで自信がつきます。
- 先輩に積極的に共有・相談すること。 迷ったら「こう測ったけど合ってますか?」と確認し、経験から学びを増やしましょう。
- 観察→判断→報告の流れを意識すること。数値をどう報告するかまで考えられるとワンランク上の看護になります✨
💖 測定結果を“患者理解”に変える思考の習慣
SpO₂測定は、単なるルーチンワークではありません。
そこには患者さんの呼吸・循環・努力・苦しさなど、「その瞬間の身体の声」が表れています。
数値の変化に気づく力、原因を探る力、先を読む力――
それこそが看護師に求められる“観察力”なんです👀💗
「SpO₂を測る」から「SpO₂を活かす」へ。
その意識を持てるあなたは、すでに立派な“考える看護師”です🌸
明日からの現場で、ぜひこの記事で学んだポイントを意識してみてくださいね😊
きっと“数値を超えた看護”が見えてくるはずです💫
<参考・引用>
日本光電
オムロン
医學事始 いがくことはじめ