
「センサーマットっていつ使うべきなの?🤔」
「患者さんによって基準が違って先輩によっても判断がバラバラで…」
「誤報や身体拘束にならないかも心配…」
そんな疑問やお悩みはありませんか?
この記事では
-
センサーマットを使う/使わないの判断基準
-
歩行安定度や認知症の程度による使用目安
-
ON/OFF管理や報知タイミング・誤報対策のルール
-
倫理面・身体拘束との関わり
-
種類ごとのメリット・デメリット比較
-
現場ですぐ使えるチェックリスト
が分かりますよ♪
ポイント👉
センサーマットを正しく使うためには「患者さんの状態に合わせた判断基準」と「運用ルールの統一」がとても大切なんです。
これを明確にすることで、転倒予防につながり、患者さんの安全と尊厳を守ることができます。
この記事では、「センサーマットの使用基準」について、種類ごとの特徴や使用条件、誤報対応の工夫、そして現場で迷わないチェックリストまでわかりやすく解説していきます。
✅ センサーマットを「使う/使わない」を決める判断基準
転倒予防のために「センサーマットの使用基準」を明確にすると、現場での迷いがグッと減りますよね😊❤
ここでは、判断に必要な視点→チェックリスト→病棟で統一するコツの順に、実践でそのまま使える形で整理します。
使用判断に必要な基本視点|転倒リスク・ADL・環境要因
まずは「患者さんの状態」と「環境」をセットで見ます。
下の表は、判断の目安を一気に確認できるようにまとめたものです📝
| 観点 | 具体指標の例 | 大まかな重要度 | センサーマット 使用基準の目安 |
|---|---|---|---|
| 転倒リスク | 過去48〜72時間の転倒/起き上がり未遂、夜間頻尿、起立性低血圧、眠剤/向精神薬内服 | ★★★ | 直近の転倒/未遂がある or 夜間頻回離床予定 → 使用を強く検討 |
| 認知・せん妄 | 見当識低下、指示理解の不安定、せん妄徴候(徘徊・多動/抑制) | ★★★ | 指示保持が困難・衝動的離床の恐れ → 使用を強く検討 |
| 歩行安定性 | 立ち上がりに両手支えが必要、ふらつき、介助量(全介助/一部介助/自立) | ★★☆ | 一部介助以上+離床意欲あり → 使用を検討 |
| 排泄パターン | 夜間2回以上のトイレ希望、切迫感、オムツ嫌悪で自力移動傾向 | ★★☆ | 夜間の自発的離床が想定 → 使用を検討 |
| 痛み・チューブ類 | 疼痛で落ち着かない、点滴/ドレーンにより可動制限や転倒リスク上昇 | ★★☆ | 体動増加や引っかかりの恐れ → 使用を検討 |
| 環境要因 | 個室/死角の多い部屋、ナースステーションから遠い、家族不在 | ★★☆ | 観察困難・呼び出し鈴使えない → 使用寄り |
| チーム体制 | 夜勤少人数、観察頻度の制約、見守り支援機器の有無 | ★★☆ | 同時対応困難な時間帯は補助的に使用 |
ポイント💡
-
状態×環境で総合判断。「患者リスクが中等度でも、環境が厳しければ使用寄り」に。
-
短期目的を明確化(例:「今夜の離床時に早期対応し転倒を防ぐ」)。目的が曖昧だと漫然使用になりがちです。
チェックリストで考える「今すぐ必要?まだ不要?」
上の視点をそのまま使えるよう、シンプルなチェックリストにしました。
カンファや申し送りで共有しやすい形です📋
センサーマット使用スクリーニング(はい=1点/いいえ=0点)
| 項目 | はい | いいえ |
|---|---|---|
| 直近72時間に転倒/起き上がり未遂があった | ☐ | ☐ |
| 指示理解が不安定/せん妄徴候がある | ☐ | ☐ |
| 立ち上がり・歩行に一部介助以上を要する | ☐ | ☐ |
| 夜間に2回以上の自発的離床(排泄など)が予想される | ☐ | ☐ |
| 眠剤/向精神薬/鎮静薬などで注意力が低下している | ☐ | ☐ |
| 個室や死角の多い部屋で観察が届きにくい | ☐ | ☐ |
| 夜勤帯などで観察間隔が延びやすい | ☐ | ☐ |
| 呼び出し鈴の理解/使用が難しい | ☐ | ☐ |
| 点滴・ドレーンなどがあり体動時の事故が懸念される | ☐ | ☐ |
合計点による目安(病棟で調整OK)
-
6–9点:今すぐ使用が妥当(報知設定は早め、離床前兆で鳴る感度を検討)
-
3–5点:時間帯や場面を限定して使用(夜間のみ/排泄ピーク時のみ など)
-
0–2点:原則不要(見守り間隔や環境調整で対応。状況変化時は再評価)
セットで決めたい運用ルール🛎️
-
目的:例「夜間離床の早期察知で転倒予防」
-
期間:例「術後2日間」「せん妄改善まで」
-
再評価タイミング:例「毎シフト開始時」「転倒リスク変化時」
-
報知後の対応:例「最寄スタッフが30秒以内に訪室/訪室不能時はコール引継ぎ」
小ワザ✨
-
誤報が多いときは「設置位置(ベッド端〜足元)」「感度」「コードの張り」に注目。足元寄り×立ち上がり前動作検知の方が実態に合う場面が多いです。
先輩によって判断が違うときの基準づくりのヒント
病棟全体で同じ基準を使えると、安全も生産性も上がります。
現場で回る作り方をステップでご紹介します🙂❤
1)共通フォーマットを決める
-
今日のスコア(上のチェックリスト)+「使う/限定/使わない」の3択
-
目的・期間・再評価タイミング・報知後対応をテンプレ欄に
2)ミニ運用ルール(1ページ)を作る
-
「だれがON/OFFするか」「どこに置くか」「鳴ったら誰が行くか」
-
夜勤専用の簡易版も用意(人手が少ない時間帯の優先順位を明記)
3)データで振り返る
-
1週間ごとに「使用件数・誤報回数・転倒/未遂件数」を簡単集計 → 誤報が多い病室/時間帯/設定を見直し📈
-
変更前後で未遂の早期発見率や対応到達時間を比較し、効果を共有
4)教育・申し送りを標準化
-
新人向けに「設置のコツ」チェックポイントを写真付きで作成
-
申し送りフレーズ例:
-
「Aさん、今夜はスコア7点で使用継続。報知設定は『立ち上がり前兆』、鳴ったら最寄スタッフが30秒以内訪室でお願いします」
-
「Bさん、スコア2点で本日は不使用。ただし夜間の頻尿訴え強ければ再評価」
-
5)“外す基準”も決める
-
48時間誤報ゼロ+離床自立安定 など、中止の目安を明文化すると漫然使用を防げます🙆♀️
「気になる病院があるんだけど、どんなスキルが求められるの?」
「近くの病院って働きやすいのかな…」などなど!!
くんくん求人調査とはline登録であなたが気になる病院などの、職場環境や評判を徹底調査するサービスです。
👣 どの患者さんに合う?歩行安定度・認知症の程度でみる使用目安
センサーマットは「誰にでも一律に使う」ものではなく、患者さんの歩行安定度や認知機能、生活リズムによって適切に選ぶことが大切です😊❤
ここでは、代表的な3つの視点から使用の目安を整理していきますね。
歩行能力とバランス|立ち上がり~移動動作の観察ポイント
まず大事なのは「歩行の安定性」と「立ち上がり動作」です。
転倒リスクの高い方を見極めるために、以下のような観察をしてみましょう。
| 観察ポイント | 注意が必要なサイン | 使用を検討する目安 |
|---|---|---|
| 立ち上がり | 両手で支えが必要/勢いで立ち上がる | 不安定な立ち上がりを繰り返す場合 |
| 歩行 | ふらつき・すり足・方向転換でよろける | 一部介助が必要 or 短距離でも危なっかしい |
| バランス保持 | 片足立ちが困難/すぐ座り込む | 座位保持に介助が必要 or 長時間立てない |
💡 ポイント
-
「普段できる動作が入院後できなくなっている」ときはリスク上昇のサイン。
-
ADLが低下していても「離床意欲が強い」方はマット使用で安全確保が必要です。
認知症やせん妄がある場合の使用基準
認知機能に障害がある患者さんは、予測できないタイミングで離床することが多いですよね💦。
-
認知症が進んでいる場合:
-
「呼び出しベル」を理解できない
-
トイレの場所がわからず徘徊してしまう
-
夜間に急に動き出す
-
こうしたケースではセンサーマットを活用することで、離床の早期察知ができ、転倒を未然に防げます。
-
せん妄がある場合:
-
幻覚や混乱で急に立ち上がる
-
点滴やドレーンを抜こうとする
-
この場合は一時的に使用することが望ましく、せん妄が改善したら外す判断も忘れないようにしましょう。
夜間トイレ・頻尿など生活リズムからみる使用タイミング
「日中は安定しているけど、夜になると危ない」という患者さんも多いですよね🌙。
-
頻尿や夜間トイレに行く習慣がある方
-
眠剤内服後にふらつきやすい方
-
夜間になると不安が強く、ナースコールを押さずに動く方
こうした場合は、夜間のみマットを設置するといった「時間帯を限定した使い方」が有効です。
💡 ポイント
-
常時使うのではなく、「リスクが高い時間帯」に絞ることで、誤報や不要なストレスを減らせます。
-
使用する際は「目的(例:夜間トイレ時の転倒予防)」をスタッフ間で共有すると、漫然使用を防げます。
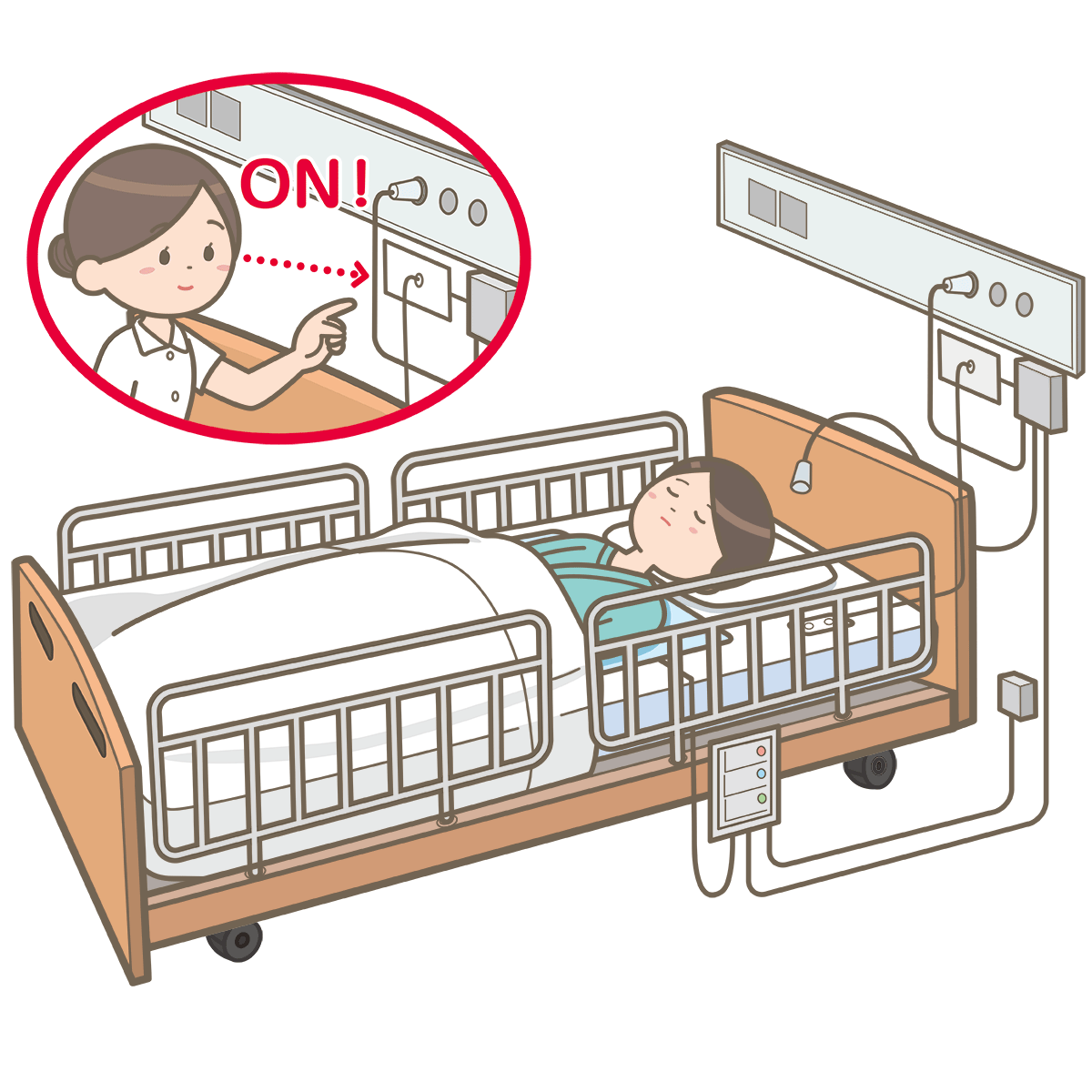
🔔 使用時のルールを確認!ON/OFF管理・報知タイミング・誤報対応
センサーマットを安全に活用するためには、「設置すれば安心」ではなく、ON/OFFの管理方法や報知の設定、誤報への対応ルールをチームで統一しておくことが大切です😊❤
ここでは、現場ですぐに役立つ運用のポイントをまとめます。
ON/OFFスイッチの管理ルール|誰が・いつ操作する?
センサーマットの誤使用や「鳴らないまま使われていた」などの事故は、ON/OFF管理の不統一から生まれやすいんです。
-
ONにするタイミング
-
夜勤開始時
-
離床リスクが高まったとき(せん妄・眠剤投与後など)
-
-
OFFにするタイミング
-
看護師がベッドサイドでケアするとき
-
リスクが下がり中止が決まったとき
-
-
管理のコツ
-
「操作した人が必ず声かけ+申し送り」でチームに伝える
-
施設によってはON/OFF記録欄をシートや電子カルテに設けると安心
-
💡「誰がONにしたか」が不明になるとトラブルにつながるので、操作の可視化を意識するとよいですよ。
報知のタイミングをどう設定する?
報知のタイミングを適切に調整することで、転倒防止効果が高まります。
| 報知タイミング | 特徴 | 適したケース |
|---|---|---|
| 立ち上がり前兆で報知 | マットに体重がかかる直前に反応 | ふらつきが強い、介助必須の患者さん |
| 起立動作で報知 | ベッドから足を下ろした瞬間に反応 | 夜間トイレに行こうとする患者さん |
| 歩行開始で報知 | 足がマットから離れたときに反応 | 歩行自立だが方向転換で転倒リスクがある場合 |
💡誤報が多い場合は「感度を下げる」「マットの位置を足元寄りにずらす」と改善することが多いです。
誤報が出やすい場面とその対策例
センサーマットは便利ですが、「患者さんがベッド上で寝返りを打っただけで鳴る」などの誤報に悩むこともありますよね💦。
よくある誤報の原因と対策
| 誤報の原因 | 対策例 |
|---|---|
| ベッド上の寝返りで反応 | マットを「足元」や「ベッド横」に設置する |
| 車椅子での体重移動で反応 | 座面センサーに切り替える/感度調整 |
| 看護師がケア中に反応 | ケア時は一時的にOFF → ケア終了後すぐONに戻す |
| コードの位置がずれて誤作動 | コード固定クリップを使い、動線から外す |
💡「誤報が多くて使えない」と感じる時こそ、設置位置・感度・運用ルールを見直すサインです。
チームで情報共有して改善していきましょう。
⚖️ 倫理と身体拘束のグレーゾーン|看護師が気をつけたい視点
センサーマットは転倒予防に役立つ一方で、「身体拘束にあたるのでは?」と不安に思う場面もありますよね🤔
ここでは、倫理的に注意すべきポイントと、患者さんや家族への配慮についてまとめます。

センサーマットは身体拘束にあたるのか?
法律やガイドライン上、「身体拘束」とは患者さんの行動を物理的に制限することを指します。
センサーマットは患者さんの動きを直接制限するものではなく、「動きを検知して知らせる装置」です。
ただし、
-
「センサーマットがあるから動けない」と患者さんが感じる場合
-
報知が鳴ることで行動を萎縮させる場合
こうしたケースでは心理的拘束に近い状況になる可能性があります。
👉 「拘束ではなく、安全を守るための見守りツール」という位置づけを明確にすることが大切です。
患者さんの尊厳・生活の質を守る工夫
センサー使用で安心が増える一方、患者さんにとっては「監視されている」ように感じることも💦。
看護師としてできる工夫は…
-
目的を丁寧に説明する:「転倒を防ぐために、危ない時すぐ駆けつけられるように置いていますね」
-
時間や状況を限定する:夜間のみ、術後数日間のみ、など必要なときだけ使う
-
生活を制限しない配置:マットを足元やベッド横に設置し、普段の活動を妨げないようにする
こうした工夫で、「守られている」と患者さんが感じやすくなり、安心感につながります😊❤
家族説明でよくある疑問と答え方
ご家族から「これって拘束じゃないのですか?」と聞かれることもありますよね。
そんなときに役立つフレーズ例をご紹介します。
-
疑問①「センサーを使うと動きを制限するのでは?」
→ 「センサーは患者さんの行動を止めるものではなく、動かれた時に私たちがすぐ気づけるようにする機器です。」 -
疑問②「本人が嫌がっているのに使っていいのですか?」
→ 「目的はあくまで安全の確保です。必要なときだけ短期間使い、状態が安定すれば外します。」 -
疑問③「本当に効果があるんですか?」
→ 「センサーを使うことで、転倒を未然に防げた例が多くあります。もちろん100%ではありませんが、リスクを大きく下げる助けになります。」
💡 ポイント
-
説明は「監視」ではなく「安全のサポート」であることを強調
-
使用期間を区切ることで安心感を与える
🛠️ センサーマットの種類とメリット・デメリット徹底比較
センサーマットといっても種類はさまざま。
設置場所や検知方式によって特徴が違うので、患者さんの状態や病棟環境に合わせて選ぶことが大切です😊❤
ここでは代表的なタイプを整理し、それぞれの良い点・注意点を比較してみましょう。
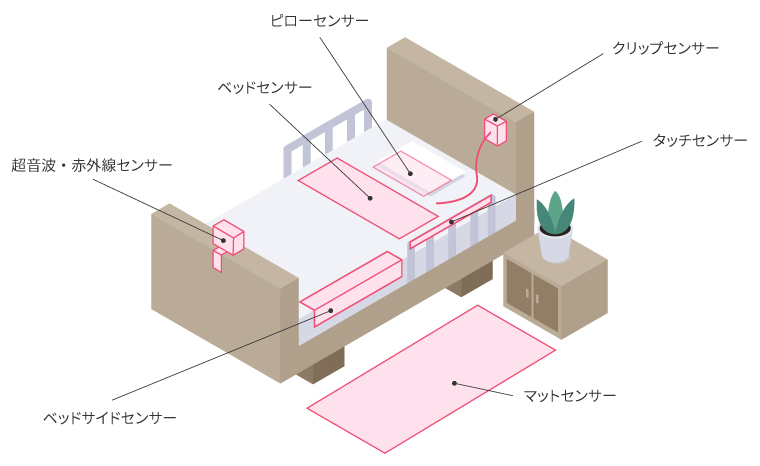
マット型センサー|定番タイプの特徴
最もよく使われるのが「床に敷くマット型センサー」です。
-
メリット:
-
ベッドサイドやドア前に設置でき、シンプルで分かりやすい
-
コストが比較的安い
-
看護師も操作に慣れやすい
-
-
デメリット:
-
誤報が出やすい(寝返りで足がマットに触れるなど)
-
コードがつまずきの原因になる場合がある
-
防水性や清掃性に注意が必要
-
💡 マットは「離床動作を早めに察知したい」患者さんに向いています。
赤外線センサー・クリップ型センサーとの違い
マット以外にも、赤外線やクリップタイプのセンサーがあります。
| 種類 | メリット | デメリット | 適したケース |
|---|---|---|---|
| 赤外線センサー | 非接触で検知できる/コードが床にない | 環境により感知精度が落ちる/高コスト | ベッド周囲にスペースがある場合 |
| クリップ型センサー | 患者の衣服に装着→立ち上がると反応 | 外れやすい/患者が違和感を訴えることも | 衣服をしっかり着用している方/短期使用 |
👉 種類ごとに「環境」「患者の受け入れやすさ」を考えて選ぶのがポイントです。
有線・無線タイプの使い勝手を比較
センサーは有線タイプと無線タイプがあります。
| タイプ | メリット | デメリット |
|---|---|---|
| 有線タイプ | 安価/電池交換不要/誤作動が少ない | コードが邪魔になる/断線リスク |
| 無線タイプ | 配置自由度が高い/コードが邪魔にならない | 電池切れのリスク/価格が高い |
💡「配線で転倒リスクが増えてしまう」病室では無線のほうが安心ですが、電池管理を忘れないことが大切です。
コスト・清掃・耐久性から見た選び方のポイント
日常の運用を考えると、コストやメンテナンスも重要です。
-
コスト面:マット型>赤外線>無線タイプの順に価格が上がる傾向
-
清掃性:抗菌加工・防水仕様なら消毒がしやすく、感染対策にも◎
-
耐久性:断線・劣化しやすいマットは定期点検が必須
👉 「どの患者さんに・どのくらいの期間・どんな環境で使うか」をチームで話し合い、最適なタイプを選びましょう。
最適なタイプを選びましょう。
✅ まとめ|センサーマット使用基準を明確にして転倒予防につなげよう
ここまで、センサーマットの使用基準について「判断の視点」「患者さんごとの使用目安」「運用ルール」「種類ごとの特徴」などを整理してきました。
最後にポイントを振り返りましょう😊❤

今日の学びポイントを整理👉
- 使用の判断は「転倒リスク」「ADL」「環境要因」の3つをセットで見る
- 歩行安定度や認知症・せん妄の有無によって必要性が大きく変わる
- ON/OFFのルールや報知設定をチームで統一することが安全につながる
- 身体拘束とならないよう、目的・期間を明確にし患者さんの尊厳を守る
- 種類や設置方法を比較し、自施設に合った使い方を選ぶ
明日から実践できる看護の工夫
- 患者さんごとのリスクをチェックリストで評価してから使用を決定する
- 使用する場合は「目的・期間・対応手順」を申し送りで共有する
- 誤報が多いときはマットの位置や感度を見直す
- 「外す基準」もあらかじめ決めておき、漫然使用を防ぐ
自施設で基準をつくるときのステップ
- チェックリストやフローチャートを病棟全体で共有する
- 効果や誤報回数を定期的に振り返り、基準をブラッシュアップする
- 患者さんやご家族への説明用フレーズをチームで統一する
センサーマットは「置けば安心」ではなく、正しい基準で使ってこそ効果を発揮します。
チームで共通のルールを持ち、患者さんの安全と尊厳を両立できるように工夫していきましょう🌸
<参考・引用>
セカンドラボ株式会社
RoomT2(転倒転落研究会)
東邦大学機関リポジトリ






