「手術の前後で血糖コントロールってどうすればいいのかな?🤔」
「どの値なら手術が延期になるの?インスリンやSGLT2阻害薬はどう調整すればいいの?」
「新人ナースだから、周術期の血糖管理が不安で…💦」
そんな疑問やお悩みはありませんか?
この記事では
-
周術期における血糖の目標値(術前・術中・術後)
-
血糖値の測定タイミングと頻度
-
糖尿病薬(特にSGLT2阻害薬やインスリン)の術前管理ポイント
-
手術を延期すべき基準と判断の目安
が分かりますよ♪
周術期の血糖コントロールは「術前・術中・術後での目標値を意識すること」「使用薬剤を正しく管理すること」「延期基準を知っておくこと」が安全な手術と合併症予防につながります。
この記事では、看護師がすぐに現場で使えるように、周術期の血糖コントロールの実践ポイントをやさしく整理してお伝えします✨
🩺周術期の血糖コントロールはなぜ大事?合併症リスクを防ぐカギ🔑
血糖コントロール不良が招く術後合併症とは?
手術を受ける患者さんにとって、血糖コントロールはとても大切な要素です。
術後に血糖が高いままだと、創部感染(SSI)や肺炎、心血管イベントといった合併症のリスクがぐんと上がることがわかっています。逆に低血糖になってしまうと、意識障害やけいれん、循環動態の悪化といった深刻な問題につながることもあります。
看護師としては、「ただ血糖を測る」だけでなく、その値が患者さんの回復にどんな影響を与えるのかを理解しておくことが大切なんです✨
高血糖・低血糖が与える体への影響⚡
-
高血糖の影響:
免疫力の低下によって感染症にかかりやすくなり、創傷治癒も遅れてしまいます。
さらに電解質異常や脱水を引き起こすこともあり、術後回復を妨げる要因になります。 -
低血糖の影響:
脳や心臓はブドウ糖をエネルギー源にしているため、血糖が下がりすぎると生命維持に関わる重篤な症状を招きます。
特に術後は食事が制限されていることも多いため、低血糖リスクに注意が必要です。
どちらも「ちょっとしたズレ」が大きな合併症につながるため、血糖の変動をいかに安定させるかがポイントになります💡
看護師が押さえておきたい「周術期=ストレス期」の特徴
実は手術そのものが、患者さんにとって大きなストレスなんです。
体はストレスを感じると、副腎皮質ホルモンやカテコールアミンといったホルモンを分泌し、血糖値を自然と上げる方向に働きます。
この「ストレス性高血糖」は糖尿病がない患者さんでも起こり得る現象で、看護師として見逃せないポイントです。
つまり周術期は、「血糖が乱れやすい特別な時期」だと理解しておくことが大切。
だからこそ、血糖測定の頻度を増やす・インスリンや輸液の調整をこまめに行うなどの管理が必要になるんですよ😊
👉 この章では「なぜ周術期に血糖コントロールが重要なのか」を理解するための土台を説明しました。
次は 術前の目標値や延期基準、薬の調整 について解説していきますね!
📊術前にチェック!目標値・延期基準・糖尿病薬の管理ポイント
術前に目指すべき血糖・HbA1cの目標値📍
手術前の血糖コントロールが不良だと、術後合併症のリスクが高くなります。
そのため、空腹時血糖は130mg/dL未満、随時血糖は180mg/dL未満、HbA1cは7%前後を目安にすることが多いです。
ただし高齢者や合併症がある患者さんの場合、あまり厳しくしすぎると低血糖リスクもあるため、患者さんの背景に応じた柔軟な目標設定が必要です。
手術を延期すべきケースとは?判断基準を解説
「血糖コントロールが不良のまま予定通り手術をしても大丈夫?」と迷う場面もありますよね。
一般的には、HbA1cが9%以上、空腹時血糖が200mg/dLを超える状態では、感染や創傷治癒遅延のリスクが非常に高いため、手術延期を検討することがあります。
また、ケトアシドーシス(DKA)や高浸透圧高血糖症候群(HHS)など急性合併症がある場合も、もちろん手術は延期です。
看護師としては、医師への報告のタイミングを見極め、患者さんの状態変化を早めにキャッチすることが大切です👀✨
糖尿病薬の術前管理|SGLT2阻害薬・インスリンの調整
SGLT2阻害薬をいつ中止する?
最近よく使われるSGLT2阻害薬ですが、周術期は注意が必要です。
なぜなら、術中・術後にケトアシドーシス(特に正血糖性DKA)が起こるリスクがあるからです。
そのため、手術の2〜3日前には中止するのが推奨されています。
看護師は「いつまでに休薬が必要か」「医師や薬剤師と情報共有ができているか」を確認しましょう。
インスリンはどう調整する?
インスリンを使用している患者さんでは、絶食になる手術当日も血糖管理を続ける必要があります。
-
基礎インスリン(持効型):通常量の50〜70%程度に減量して投与
-
速効型・超速効型:当日は原則中止
-
血糖測定の結果に応じて、術中は持続静注で調整することが多い
看護師は、手術前日の夜にどのインスリンをどれくらい打ったか、当日の朝はどう指示されているかを必ず確認し、術前申し送りで共有することが重要です💡
🏥術中の血糖管理|測定頻度・インスリン投与・合併症予防
術中の目標血糖値レンジはどのくらい?
手術中は、麻酔や手術侵襲によって血糖値が大きく変動します。
一般的に推奨される目標は 140〜180mg/dL前後。
200mg/dLを超えると感染や合併症リスクが高まり、逆に110mg/dL以下になると低血糖リスクが出てきます。
つまり、「上げすぎず下げすぎず」のちょうど良いバランスを保つことがポイントなんです😊。
血糖測定のタイミングと頻度をチェック⏱️
術中の血糖測定は1〜2時間ごとが目安です。
特に次のタイミングでは要チェック:
-
麻酔導入後すぐ
-
大きな体位変換を行ったとき
-
長時間手術(2時間以上)では定期的に測定
-
輸液内容を変更したとき
測定のたびに、インスリン投与量や輸液調整の見直しにつなげることが大切です。
インスリン静注の使い方と注意点
術中は持続静注によるインスリン投与が一般的です。
持効型インスリンを使うよりも、リアルタイムでコントロールしやすいからです。
注意点としては…
-
インスリンは輸液ルートに吸着しやすい → 専用ラインで投与する
-
低血糖を予防するために、ブドウ糖入り輸液と併用する
-
ポンプの設定や滴下速度のダブルチェックを必ず行う
看護師は「誰が管理しているのか」「投与速度は指示通りか」を確認し、異常値が出たときにはすぐ報告することが求められます💉。
低血糖を防ぐための工夫とリスク管理
低血糖は「気づかないうちに進行する」ことが怖いポイントです。
-
バイタルサインの変化(頻脈、血圧低下、発汗)を観察
-
意識レベルのわずかな変化にも注意
-
血糖値が110mg/dLを切りそうなら、インスリン投与を調整
特に高齢者や腎機能が低下している患者さんでは低血糖リスクが高いため、慎重な観察が必要です👀。
🌟術後ケアで差がつく!感染予防と回復を支える血糖コントロール
術後に高血糖が起こりやすい理由
手術が終わったからといって安心はできません。
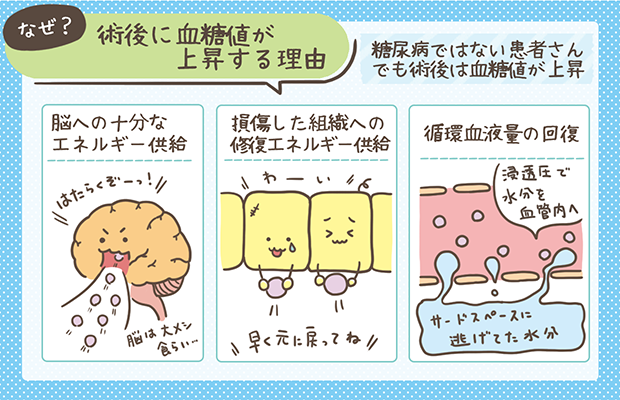
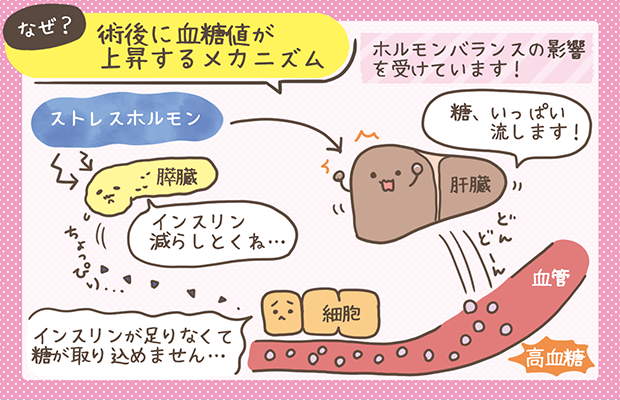
術後もストレスホルモン(コルチゾールやカテコールアミン)が分泌され続けることで、血糖が上がりやすい状態がしばらく続きます。さらに、発熱や感染、痛み、絶食や輸液管理なども血糖コントロールに影響します。
そのため「術後は誰でも高血糖になりやすい」と意識して観察することが大切です👀✨。
創部感染・SSIを防ぐための血糖管理のコツ
血糖が高い状態が続くと、白血球の働きが弱まり、創部感染(SSI)のリスクが急上昇します。
SSIは入院の長期化や再手術につながるため、予防が何より重要です。
-
目標値は140〜180mg/dL程度に維持
(110~140mg/dLとしている病院もあり) -
創部の発赤・腫脹・滲出液を毎日チェック
-
血糖値が200mg/dLを超えたら、速やかに報告・対応
看護師は「血糖=合併症予防のバロメーター」として意識し、創部観察とリンクさせることが大切なんです💡。
術後(病棟)の血糖目標レンジまとめ
| 臨床状況 | 目標レンジ | 出典 | メモ |
|---|---|---|---|
| 術後・非ICU(一般病棟) | 100–180 mg/dL(5.6–10.0 mmol/L) | ADA Standards of Care in Diabetes 2025(Hospital Care):「非ICUは100–180 mg/dLが推奨」糖尿病ジャーナル | 低血糖を避けつつ合併症を抑える現実的レンジ。施設プロトコルで140–180 mg/dLを運用している所もあります。 |
| 術後・ICU/重症例 | 140–180 mg/dL(7.8–10.0 mmol/L)(必要に応じて110–140 mg/dLも可) | ADA Standards of Care in Diabetes 2025(Hospital Care):「より厳格な管理は選択的に、安全に達成できる場合のみ」糖尿病ジャーナル | 厳格管理は低血糖リスク↑。基本は140–180 mg/dLの“中等度”目標。 |
| UKガイダンス(CPOC 2023)術後病棟 | 6–12 mmol/L(約108–216 mg/dL)を維持 | CPOC/Diabetes UK Perioperative Care Guideline 2023(図表に明記:病棟復帰後 “maintain CBG at 6–12 mmol/L”)Centre for Perioperative Care | 英国の周術期パスでは「許容レンジ」として6–12を提示。国・学会でレンジ幅に違いあり。 |
| 参考:非ICU・包括的推奨 | 100–180 mg/dL | Endocrine Society 2022 Inpatient Hyperglycemia Guideline(非ICUでの管理総論)エンドクリン協会 | 非ICUの包括的推奨としてADAと整合。 |
補足:ADAは周術期(手術前後の広い期間)に80–180 mg/dLより厳しい目標は推奨せず、低血糖を避けることを強調しています。
術後観察で看護師が見るべきポイント👀
-
バイタルサイン(発熱・脈拍・血圧の変動)
-
意識レベル(低血糖や感染兆候の早期発見につながる)
-
輸液や食事摂取量(ブドウ糖量とインスリン量のバランス確認)
-
排尿・排便(感染や循環動態のヒントになる)
血糖値の数値だけでなく、全身状態をセットで観察することが合併症予防の第一歩です。
回復を早めるための栄養・輸液管理の工夫
術後の回復にはエネルギー補給が欠かせません。
-
絶食期間が長い場合は、ブドウ糖入り輸液を適切に投与
-
食事が再開したら、摂取量と血糖値を見ながらインスリン量を調整
-
栄養士や薬剤師と連携して、カロリーや糖質のバランスを整える
患者さんにとっては「食べられること」が回復の実感につながるので、安全に食事が再開できるよう支援することも看護師の大事な役割です🍚✨。

✅まとめ|新人からベテランまで使える血糖コントロール実践ガイド
今日の学びポイント振り返り✍️
-
周術期はストレス期=血糖が乱れやすい時期である
-
術前目標:空腹時130mg/dL未満・HbA1c 7%前後が目安
-
延期基準:HbA1c 9%以上や空腹時200mg/dL以上はリスク大⚠️
-
SGLT2阻害薬は手術2〜3日前に中止、インスリンは調整して使用
-
術中は140〜180mg/dLをキープ、測定は1〜2時間ごと
-
術後は感染予防のために血糖管理を徹底、全身状態とあわせて観察
明日から使える看護師のチェックリスト
-
✅ 術前:薬剤中止・HbA1c確認・延期基準チェック
-
✅ 術中:1〜2時間ごとの血糖測定・インスリン静注ラインの確認
-
✅ 術後:創部感染のサイン・低血糖兆候・輸液と食事摂取量の確認
→ この流れを押さえておけば、新人ナースでも迷わず実践できますよ✨
チームで共有すべき情報とコミュニケーションの工夫
血糖コントロールは看護師だけでなく、医師・薬剤師・栄養士とチームで関わることが成功のカギです。
-
インスリン投与量や輸液内容はダブルチェック
-
低血糖リスクがある場合は次シフトへ必ず申し送り
-
栄養・薬剤面の調整は早めに専門職へ相談
「血糖管理=チーム医療の代表例」と意識して行動することで、患者さんの安全を守れます💪。
🌸 まとめの一言
周術期の血糖コントロールは、ちょっとした観察や気づきが合併症予防につながります。
新人さんは基本の流れを押さえて、ベテランさんは最新の知識やチーム連携でさらに質の高い看護を目指しましょう✨
<参考・引用>
アメリカ糖尿病協会専門医委員会
日本医事新報社
レヴァウェル看護






