
「心電図の波形を読むのが苦手…」「どこから勉強を始めればいいのかわからない」と感じていませんか?
実は多くの看護師さんが心電図を苦手にしています!
実は、心電図の基本を押さえることで、波形の読み方や異常の発見がぐっと簡単になります🌸
この記事では、看護師が知っておくべき心電図の基礎知識と、実践で役立つ4つのステップをわかりやすく解説します。
心電図の仕組みや波形の意味を理解し、臨床で自信を持って活用できるようになりましょう!

心電図の基本を知ろう!看護師が押さえるべきポイント✨
心電図って、看護師として避けて通れないけど、ちょっと難しそう…って感じることありますよね♪
でも、心電図の基本を押さえるだけで、波形の意味がスッと理解できるようになりますよ!
ここでは、心電図の基礎知識や看護師として知っておきたいポイントをわかりやすく解説します😊
心電図とは?その目的と重要性
心電図でわかる心臓の状態とは?
心電図は、心臓が発する電気信号を波形として記録する検査です。
この波形を見ることで、心臓のリズムや血流の状態、さらには心筋の異常などがわかるんですよ✨
例えば、不整脈や心筋梗塞の兆候を早期に発見するのに役立ちます。
患者さんの命を守るために、心電図はとても重要なツールなんです!
看護師が心電図を学ぶべき理由
看護師が心電図を理解することで、患者さんの状態をいち早く察知し、適切な対応ができるようになります。
特に急変時には、心電図の波形を見て異常を発見するスキルが求められますよね💡
また、医師への報告やチーム医療の中での役割を果たすためにも、心電図の知識は欠かせません!
12誘導心電図とモニター心電図の違い
心電図にはいくつか種類がありますが、代表的なのが「12誘導心電図」と「モニター心電図」です。
- 12誘導心電図は、胸部や四肢に電極をつけて心臓の電気信号を多方向から記録する方法。
心筋梗塞や虚血性心疾患の診断に使われます。 - モニター心電図は、患者さんの状態をリアルタイムで観察するためのもの。
病棟や手術室でよく使われ、異常があればアラームで知らせてくれます🔔
検査の流れと準備方法
心電図検査はとてもシンプル!
患者さんにはリラックスしてもらい、胸部や手足に電極を装着します。
その際、皮膚が乾燥していると電極がうまくつかないことがあるので、アルコールで拭いたり、必要に応じて体毛を剃ることもありますよ😊
検査中は動かないようにお願いし、数分で終了します。簡単ですよね♪
心電図波形の読み方を徹底解説!初心者でもわかるコツ📊
心電図の波形って、最初は「何を見ればいいの?」って戸惑いますよね。
でも、基本の構造を理解すれば、意外とシンプルなんです✨
ここでは、心電図波形の基本構造と異常波形からわかる疾患について、初心者の方でもわかりやすく解説していきます😊
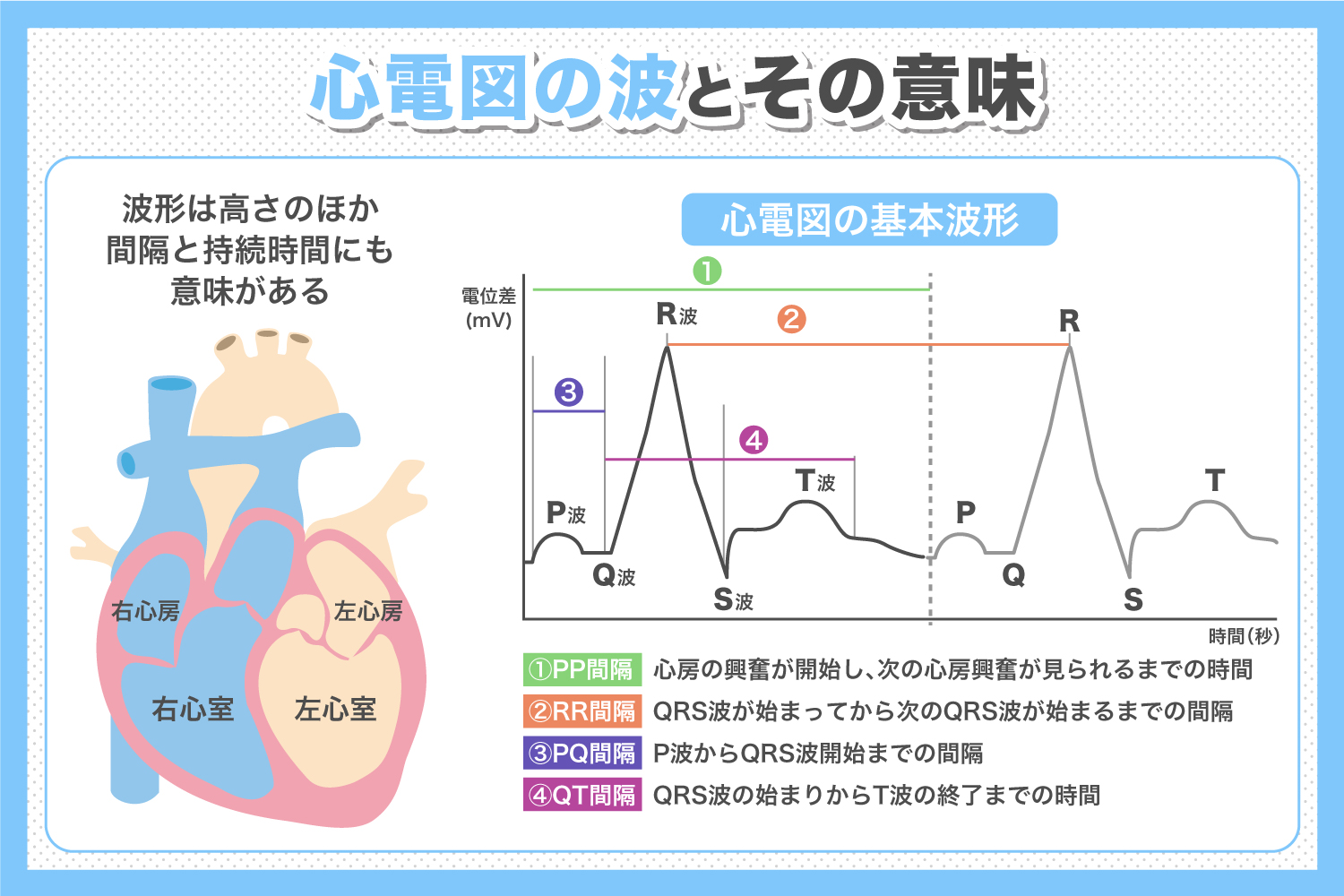
心電図波形の基本構造
P波、QRS波、T波の意味と役割
心電図には、心臓の電気的な動きを表す「P波」「QRS波」「T波」が記録されています。
それぞれの波形には、心臓のどの部分がどのように動いているかが反映されていますよ💡
- P波:心房が収縮する際の電気信号を表します。心房が正常に働いているかを確認するポイントです。
- QRS波:心室が収縮する際の電気信号を示します。心臓が血液を全身に送り出す重要な動きがここに現れます。
- T波:心室が収縮から回復する(再分極する)様子を表します。心臓が次の収縮に備える段階ですね。
セコム医療システムより引用
これらの波形をしっかり観察することで、心臓の健康状態を把握できるんです✨
正常波形と異常波形の違い
正常な心電図波形は、リズムが一定で、各波形が基準値内に収まっています。
例えば、P波が規則正しく現れ、QRS波が狭く(0.1秒以下)、T波がなだらかであることが特徴です。
一方、異常波形には以下のような特徴があります:
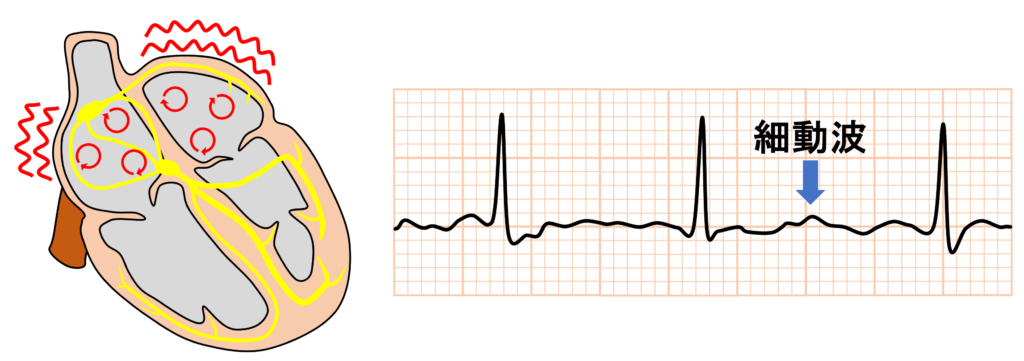
- P波がない:心房細動(AF)などの可能性。
- QRS波が広い:心室性不整脈や脚ブロックの疑い。
- T波が尖っている:高カリウム血症や心筋虚血の兆候。
異常波形を見つけたら、すぐに患者さんの状態を確認することが大切です👀
波形の異常からわかる疾患
不整脈の種類と特徴
不整脈にはさまざまな種類がありますが、心電図でよく見られるものをいくつかご紹介します😊
- 心房細動(AF):P波がなく、基線が揺れているのが特徴です。
心房が不規則に興奮している状態で、脳梗塞のリスクが高まることもあります。
- 心室頻拍(VT):幅広いQRS波が連続して現れます。
心室が異常な速さで収縮している状態で、放置すると心室細動に移行する危険性があります⚠️
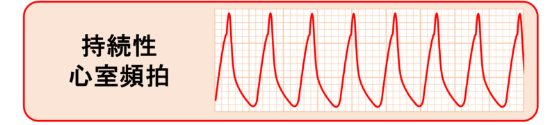
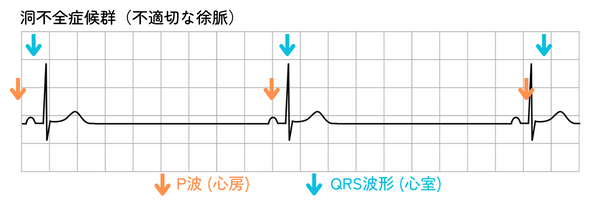
- 洞性徐脈:P波とQRS波は正常ですが、心拍数が60回/分未満になる状態です。
安静時には問題ないこともありますが、症状が出る場合は注意が必要です。
虚血性心疾患の波形変化
心筋梗塞や狭心症などの虚血性心疾患では、心電図に以下のような変化が現れます:
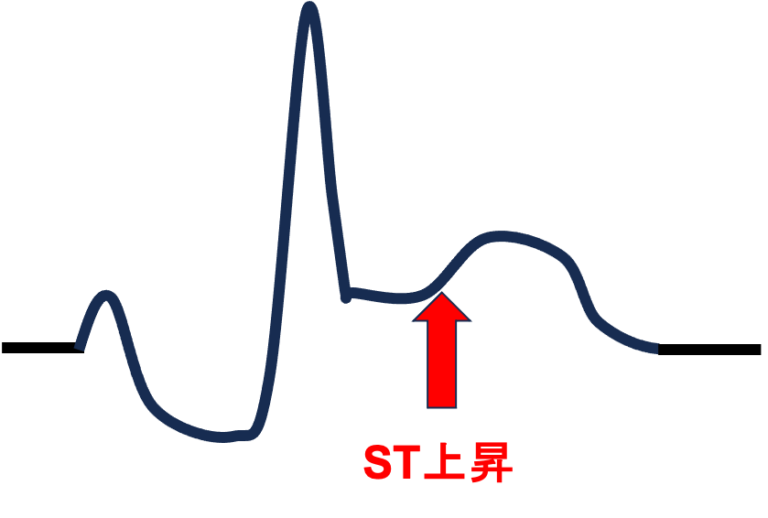
- ST上昇:急性心筋梗塞の可能性が高いです。特に胸痛を伴う場合は緊急対応が必要です。
- T波の陰性化:心筋虚血や心筋梗塞の回復期に見られることがあります。
- 異常Q波:心筋梗塞後に残ることが多く、心筋の壊死を示します。
これらの波形変化を早期に発見することで、患者さんの命を救うことができます✨
心電図波形を読むスキルは、看護師としてとても重要です。基本を押さえれば、異常を見つける力がぐっと高まりますよ😊
12誘導心電図の装着方法と注意点🔍
12誘導心電図を正確に記録するためには、電極の正しい装着位置や注意点をしっかり押さえることが大切です!
ここでは、胸部誘導と四肢誘導の電極の貼り方、さらに装着時の注意点について、わかりやすく解説しますね😊
電極の正しい装着位置
胸部誘導(V1~V6)の貼り方
胸部誘導の電極は、心臓の周囲に6つ配置します。
それぞれの位置を正確に把握することが重要です✨
- V1:第4肋間の胸骨右縁(赤)
→ 胸骨角を目印に第2肋間を探し、そこから数えて第4肋間を見つけます。 - V2:第4肋間の胸骨左縁(黄)
→ V1と同じ高さで胸骨の左側に配置します。 - V3:V2とV4の中間点(緑)
→ V2とV4を結んだ線の真ん中に貼ります。 - V4:第5肋間の鎖骨中線(茶色)
→ 第5肋間と鎖骨中線が交わるポイントを探します。 - V5:V4と同じ高さの左前腋窩線(黒)
→ V4の高さを保ちながら、前腋窩線に沿って配置します。 - V6:V4と同じ高さの左中腋窩線(紫)
→ V5の延長線上で中腋窩線に貼ります。
ポイント:胸骨角を基準に肋間を数えると、迷わず正確に位置を特定できますよ😊
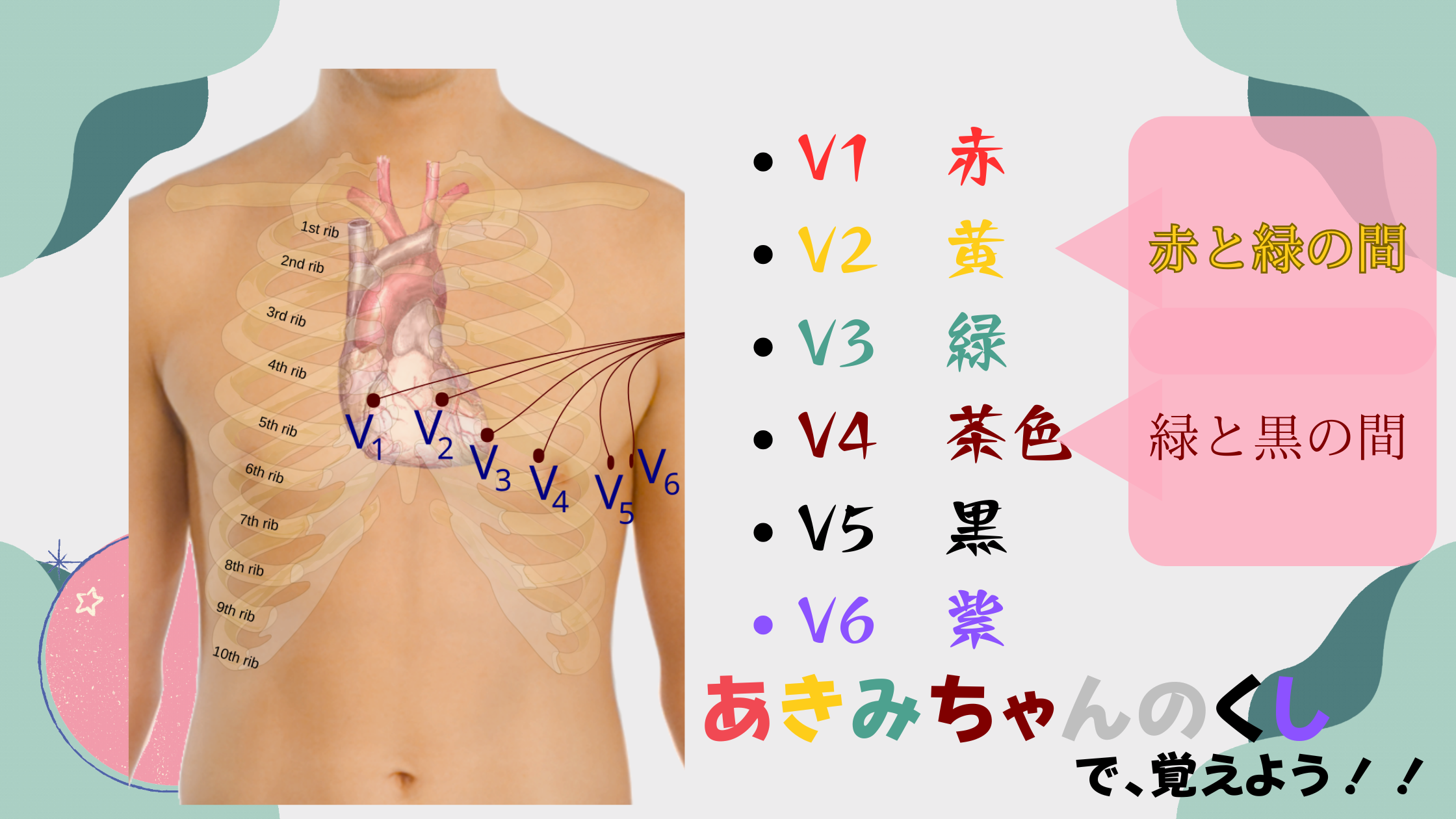
画像一部Wikipediaより引用
四肢誘導のポイント
四肢誘導は、両手首と両足首に電極を装着します。色分けも覚えておくと便利です✨
- 右手首(赤)
- 左手首(黄)
- 右足首(黒)
- 左足首(緑)
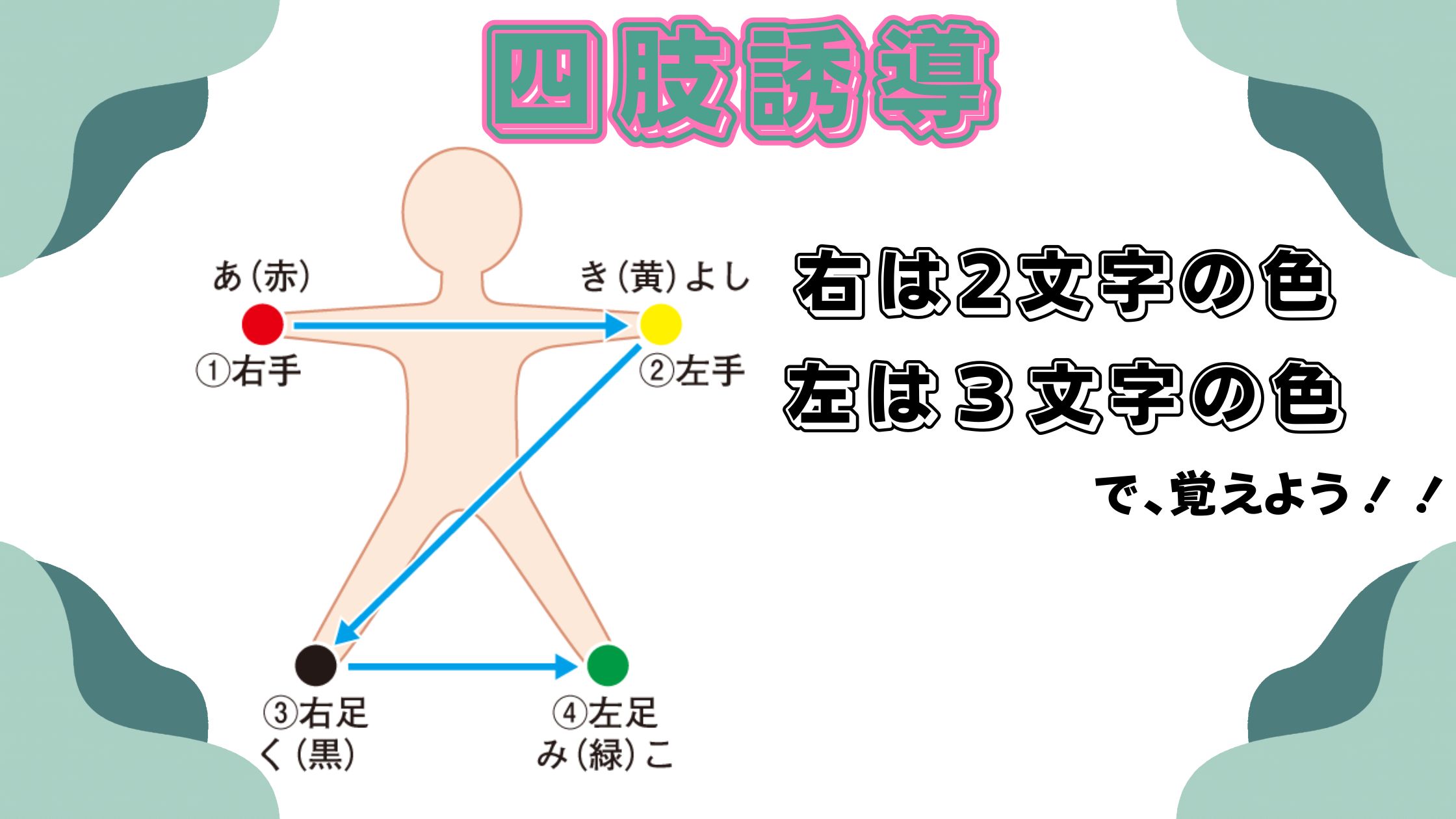
画像一部看護ルーより引用
もし手首や足首に装着できない場合は、肘や膝に装着しても大丈夫です。ただし、電極の色を間違えないように注意してくださいね!
装着時の注意点
ノイズを防ぐための工夫
心電図の記録中にノイズが入ると、正確な波形が得られません。
以下の工夫でノイズを防ぎましょう✨
-
皮膚の準備
- 汗や皮脂をアルコール綿で拭き取る。
- 必要に応じて体毛を剃る。
- 皮膚を軽くこすって角質を取り除くと、電極の接触が良くなります。
-
患者さんの体動を防ぐ
- 「リラックスして、動かないようにしてくださいね♪」と声をかける。
- 深呼吸や話し声もノイズの原因になるので、静かにしてもらいましょう。
-
周囲の環境を整える
- 電気機器やスマートフォンなど、電磁波を発するものを遠ざける。
- 室温を適切に保ち、患者さんが寒さで震えないようにする。
患者への説明と配慮
患者さんが安心して検査を受けられるよう、丁寧な説明と配慮が大切です😊
- 検査の目的を伝える
「心臓の動きを詳しく調べるための検査です。痛みはありませんのでご安心くださいね♪」 - 手順を説明する
「胸と手足に電極をつけます。少し冷たく感じるかもしれませんが、すぐ終わりますよ!」 - プライバシーに配慮する
カーテンを閉めたり、タオルをかけたりして、患者さんが安心できる環境を整えましょう。
モニター心電図の使い方と異常波形の発見方法👀
モニター心電図は、患者さんの心臓の状態をリアルタイムで観察できる便利なツールですよね♪
ここでは、モニター心電図の基本的な使い方や異常波形の早期発見のポイントについて、わかりやすく解説していきます😊

モニター心電図の基本的な使い方
3点誘導と5点誘導の違い
モニター心電図には、3点誘導と5点誘導の2種類があります。
それぞれの特徴を押さえておきましょう✨
-
3点誘導
赤、黄、緑の3つの電極を使用します。赤は右鎖骨下、黄は左鎖骨下、緑は下胸部に装着します。主にⅡ誘導を表示することが多く、不整脈の監視に適しています。簡易的で装着が早いのがメリットです😊 -
5点誘導
3点誘導に加えて、黒(右下胸部)と白(胸部のV1位置)を追加します。これにより、胸部誘導も表示可能になり、より詳細な波形の観察ができます。例えば、ST部分の変化や広いQRS波を確認する際に役立ちます✨
ポイント:患者さんの状態に応じて、適切な誘導を選ぶことが重要です!
モニター画面の見方と設定方法
モニター心電図の画面には、心拍数(HR)、波形、アラーム設定などが表示されます。
以下の項目を確認してみましょう📊
-
心拍数(HR)
通常、画面の上部に緑色で表示されます。正常値は60~100回/分ですが、患者さんの基準値に合わせてアラーム設定を調整します。 -
波形
左側に表示される心電図波形を観察します。P波、QRS波、T波が明確に見えるか確認してください。 -
アラーム設定
心拍数の上限・下限を患者さんの状態に合わせて設定します。例えば、心拍数が50回/分以下や120回/分以上になった場合にアームが鳴るように設定することが一般的です。
注意:アラームが鳴った場合は、患者さんの状態をすぐに確認し、必要に応じて医師に報告してくださいね♪
緊急対応が必要な波形とは?
モニター心電図で観察される異常波形の中には、緊急対応が必要なものがあります。
以下の波形は特に注意が必要です⚠️
-
心室細動(VF)
波形がぐちゃぐちゃで規則性がない状態。心臓のポンプ機能が完全に失われているため、即座に除細動が必要です。 -
心室頻拍(VT)
幅広いQRS波が規則的に現れる状態。脈が触れない場合は無脈性VTであり、心停止の可能性があるため、緊急対応が求められます。 -
心静止(Asystole)
波形が完全に平坦な状態。心肺蘇生(CPR)を直ちに開始する必要があります。 -
無脈性電気活動(PEA)
心電図波形はあるものの、脈拍が触れない状態。原因を特定しながらCPRを行います
ポイント:これらの波形を見つけたら、患者さんの意識や脈拍を確認し、迅速に対応してください!
看護師が行うべき観察と報告
モニター心電図を使用する際、看護師が注意すべき観察ポイントを押さえておきましょう😊
-
観察ポイント
- 波形の変化(P波、QRS波、T波の異常)
- 心拍数の急激な変化
- アラームが鳴った際の患者さんの状態(意識、脈拍、呼吸など)
-
報告内容
- 異常波形の種類(例:VF、VTなど)
- 患者さんの症状(胸痛、めまい、意識消失など)
- アラームが鳴った時間と対応内容
注意:報告は迅速かつ正確に行い、医師の指示を仰ぎましょう!

心拍数・血圧・心電図の正常値と異常値まとめ表💖
看護師さんが現場でサッと確認できるように、年齢別の基準値をまとめました!
「この数値って大丈夫?」と不安になった時の参考にしてくださいね😊
年齢別 心拍数・血圧・心電図の基準値
(※単位:心拍数=回/分、血圧=mmHg)
| 年齢層 | 心拍数(正常) | 心拍数(異常) | 血圧(正常) | 心電図で要注意のポイント✨ |
|---|---|---|---|---|
| 新生児 | 120-140 | <100 或 >180 | 60-90/30-60 | ・P波の幅>0.11秒は右房負荷 |
| 乳児 | 110-130 | <90 或 >160 | 70-100/40-70 | ・QRS幅>0.10秒は心室伝導障害 |
| 幼児 | 90-120 | <70 或 >140 | 80-110/50-80 | ・ST部分が基線から1mm以上ずれる |
| 学童 | 70-100 | <60 或 >120 | 90-120/60-80 | ・QT間隔>0.44秒は低カリウム血症疑い |
| 成人 | 60-100 | <50 或 >100 | <120/80 | ・異常Q波(幅>0.04秒)は心筋梗塞疑い |
| 高齢者 | 50-80 | <40 或 >120 | <140/90 | ・RR間隔が不規則な場合は心房細動 |
異常値発見時の対応フロー🚨
心拍数異常
徐脈(<50回/分)
→ 意識レベル・血圧を確認 → アトロピン準備
頻脈(>120回/分)
→ 12誘導心電図記録 → VT/VFなら除細動準備
血圧異常
収縮圧>180
→ 頭痛・嘔吐の有無確認 → 降圧剤投与検討
拡張圧<50
→ 末梢冷感チェック → 輸液開始
心電図異常
ST上昇
→ 胸痛の有無確認 → 心筋梗塞疑いでトロポニン検査
心室細動(VF)
→ 直ちにCPR開始 → 除細動実施
看護師さんへアドバイス💡
-
「数値だけ見ない」
自覚症状がない場合でも、モニター変化が30分以上続く場合は必ず医師に報告 -
「比較が大事」
患者さんの普段の基準値(例:アスリートは心拍数40台でも正常)をカルテで確認 -
「アラーム設定の見直し」
術後患者には心拍数アラームを「±20%」に設定すると誤報減少 -
「家族へ説明のポイント」
「心電図の線が乱れても、すぐに危険とは限りません。落ち着いて対応しますね」と伝えると安心感UP✨
この表をダウンロードしてナースステーションに貼っておくと便利ですよ♡
異常値を見つけた時は、深呼吸して落ち着いて対応してくださいね!
最低限の心電図波形と検査の意義や方法を説明しました🌟
心電図のその他の情報は
下のリンクより詳細を調べてみてくださいね♪
- SR(洞調律)【図解付き】心電図SRを確実に読む3つのチェックリスト|P波からQRS幅まで
- ST上昇 心電図 ST上昇 看護師向け【実践ガイド】バイタル連動で判断する3ステップ


 心電図.com
心電図.com



