「拡張型心筋症って心電図でどんな変化が出るの?」
「LBBBやQRS延長ってよく聞くけど、波形を見てどう判断すればいいの?」
「看護の現場でどう観察・対応すればいいのか知りたいな…」
そんな疑問やお悩みはありませんか?
この記事では
-
拡張型心筋症(DCM)の心電図でよく見られる所見と特徴
-
LBBB(左脚ブロック)、QRS延長など代表的な異常波形の見方
-
波形変化が起こる病態生理のやさしい解説
-
看護現場での観察ポイントと対応のコツ
-
心電図とエコー・MRIなど他検査の活用方法
が分かりますよ♪
実は、拡張型心筋症の心電図は特徴的な波形が多く、観察のコツを押さえれば早期の変化にも気づけます。
特にLBBBやQRS延長などは、病態の進行や心機能低下と関係するため、看護師として理解しておくことが重要です。
この記事では、拡張型心筋症の心電図所見をわかりやすく整理し、病態生理から現場での活かし方まで、看護師目線でやさしく解説します💡

🫀拡張型心筋症ってどんな病気?心電図で見えてくる世界
拡張型心筋症(DCM)は、左室(しばしば右室も)がゆるんで大きくなり、収縮力が落ちることで心不全や不整脈を招く病気です。
この章では、まずDCMの基礎と成り立ち、つぎに症状と進行の全体像、そして心電図が果たす具体的な役割をやさしく整理していきます。
読み終えるころには、「何を観察し、どの所見に注意すべきか」がスッキリつながるはずです❤
📚拡張型心筋症(DCM)の基本と発症の仕組み
DCMは「心室が拡大し、収縮機能が低下する」ことが中心です。
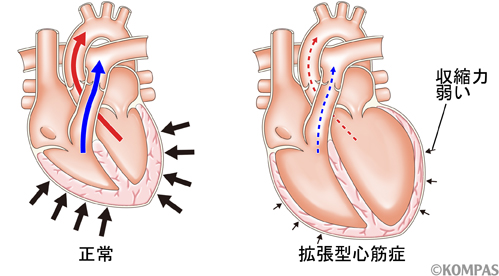
筋肉(心筋)のダメージや線維化、電気の通り道(伝導系)の乱れが積み重なり、ポンプ機能の低下と不整脈のリスクが高まります。
まずは全体像を表でつかみましょう。
| 項目 | 内容 |
|---|---|
| 定義 | 左室(±右室)の拡大と収縮低下(EF低下)を主体とする心筋症 |
| 主な背景 | 特発性(原因不明)、家族歴・遺伝、ウイルス性心筋炎後、アルコール・薬剤、自己免疫など |
| 病態の中心 | 心筋のリモデリング(拡大・薄化)→収縮力低下→心拍出量低下 |
| 電気生理の変化 | 伝導遅延・ブロック(例:左脚ブロック)、再分極異常、心房・心室性不整脈の素地 |
| 代表的リスク | 心不全増悪、致死性不整脈、血栓塞栓症 |
| 看護で意識 | 労作時呼吸困難・浮腫など症状の微細な変化+心電図のベースライン把握と変化検知 |
こうした構造変化と電気伝導の乱れが、のちほど出てくるLBBB(左脚ブロック)やQRS延長といった心電図所見につながります💡
🌡症状と進行パターンを押さえよう
症状はゆっくり進むこともあれば、急に悪化することもあります。
現場では「いつもと違う」を拾える観察がカギですよね。
| 時期の目安 | 主症状・所見 | 観察のキーポイント(看護) |
|---|---|---|
| 早期 | 労作時息切れ、易疲労感、動悸 | 体動時SpO₂・脈拍の変化、活動度と症状の関係、ベースの心電図保管 |
| 進行期 | 起坐呼吸、夜間呼吸困難、下腿浮腫、体重増加 | 浮腫・体重・尿量のトレンド、JVD・ラ音、心電図変化(新しい伝導障害・頻脈) |
| 増悪時 | めまい・失神、胸部不快、頻脈/徐脈、低血圧 | 赤旗サイン🚩(失神・持続頻脈・徐脈)、即時報告・12誘導心電図取得、救急対応準備 |
| 慢性安定期 | 症状コントロール良好 | 服薬アドヒアランス、自己管理教育(塩分・体重測定)、定期心電図の比較評価 |
症状のトレンドと心電図所見の変化をセットで見ていくと、悪化の芽を早めに見つけやすくなります✨
🧾心電図が果たす役割とは?
心電図(ECG)はDCMの「診断を確定する」検査ではありませんが、異常の拾い上げ・重症度の推定・リスク層別化・治療方針の示唆にとても役立ちます。
看護師が理解しておくと、報告の質がグッと上がりますよ❤
| 代表的所見(拡張型心筋症 心電図) | 何を示唆? | 観察・対応のポイント(看護) |
|---|---|---|
| 左脚ブロック(LBBB) | 伝導遅延・心室不同期収縮→機械的不同期の可能性 | 新規出現/増悪は要注目。ベースと比較、息切れ増悪や低血圧の有無も確認し迅速報告 |
| QRS延長 | 伝導系の障害・心室内伝導遅延 | QRS幅が広がる傾向は経時的に評価。バイタル変動やめまい・失神の有無を添えて報告 |
| 非特異的ST‑T変化 | 再分極異常、負荷や虚血の関与も | 症状(胸部不快・息切れ)と同時評価。急な変化は12誘導で再確認 |
| 異常Q波 | 既往の心筋障害(虚血性の鑑別も) | 過去心電図・画像検査の情報と突き合わせて共有 |
| 心房細動 | 心拍出量低下・血栓塞栓リスク | 心拍数管理の必要性、めまい・息切れ・SpO₂をセットで観察、抗凝固の有無確認 |
| 心室性期外収縮/VT | 予後不良因子になり得る致死性不整脈の素地 | 持続性VTや多形性は緊急度高。意識状態・血圧・症状を同時評価し至急報告 |
心電図でできること
-
ベースラインの確立と変化の検知(「いつもと違う」を見抜く)
-
不整脈の種類・頻度の把握とリスクの推定
-
ほかの検査(エコー、BNP、MRIなど)につなげる「スクリーニング」
心電図だけでは決めきれないこと
-
DCMの確定診断や重症度判定のすべて(画像・血液・臨床所見と統合が必要)
現場では、症状+バイタル+心電図の変化をワンセットで捉え、赤旗サイン🚩(失神、持続性頻脈/徐脈、急な血圧低下など)があれば速やかに報告・対応する流れをチームで共有しておくと安心ですね🌈
仕事や職場選びに迷ったら、LINEで「おしごと診断」を!
「循環器病棟で働いてみたい!」
「心電図をもっと学べる環境に転職したい!」… などなど。
あなたのスキルや環境に合った職場を提案する、LINEで「おしごと診断」
LINEに登録するだけで、あなたがどのようなタイプの職場や仕事が向いているのかを診断できますよ♪
〜⬇️下記の画像をポチッと押して、LINE登録から始めましょう⬇️〜
📊心電図でわかる拡張型心筋症の特徴とチェックポイント
拡張型心筋症では、心室の拡大や伝導遅延が「波形のクセ」として心電図に現れます。
看護の現場では、「拡張型心筋症の心電図」のベースラインをつくり、変化を早めに見つけてチームに共有することがとても大切ですよね😊
ここでは、まず“よく出会う所見”を整理し、つづいて“早期発見につながるサイン”、最後に“記録・共有のコツ”を具体的にまとめます。
📝心電図でよく見られる変化一覧
次の表は、拡張型心筋症で遭遇しやすい心電図所見と、その意味・現場でのチェックポイントをまとめたものです💡
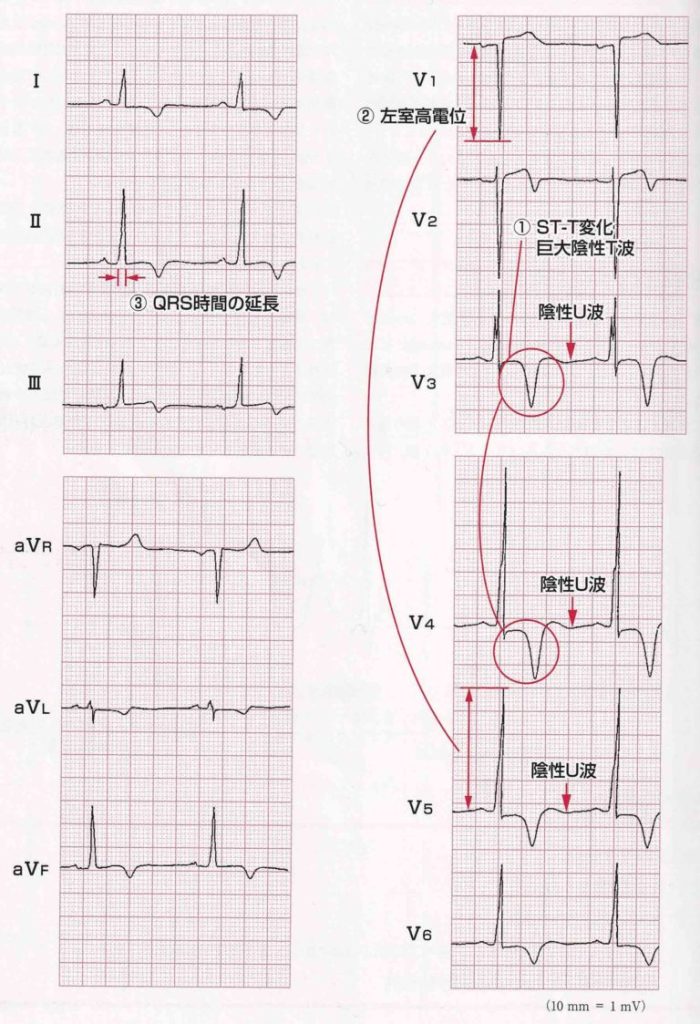
| 所見(キーワード) | 典型リード/波形のヒント | 何を示唆? | 現場チェックのポイント |
|---|---|---|---|
| 左脚ブロック(LBBB) | V5–V6で幅広いR、V1で深いS、QRS>120ms | 心室内伝導遅延・機械的不同期の可能性 | 新規出現/悪化は要報告。呼吸困難・血圧低下など症状を添えて伝える |
| QRS延長 | 全誘導でQRS>120ms(>150msで不同期強い示唆) | 伝導障害、重症度の手がかり | QRS幅は数値で記録(例:130ms→138ms)し、経時比較 |
| 心房細動(AF) | RR不整、P波消失 | 心拍出低下・血栓塞栓リスク | 心拍数・抗凝固の有無、SpO₂・めまいの有無をセットで観察 |
| 心室性期外収縮/NSVT | 早期の広いQRS、3連以上でNSVT | 致死性不整脈の素地 | 自覚症状(動悸・めまい)とバイタル、持続性の有無を即報告 |
| 非特異的ST‑T変化 | ST低下/上昇、陰転Tなど | 再分極異常、負荷・虚血の関与も | 前回との違いを強調。胸部不快・息切れの新規併発に注意 |
| 異常Q波 | 病的Q(幅広・深い) | 既往の心筋障害(虚血性鑑別必要) | 既往の画像検査・診断名と突き合わせて共有 |
| 左房負荷サイン | P波延長・二峰性(II)、V1陰性P拡大 | うっ血・弁膜症合併の示唆 | 浮腫・体重増加・夜間呼吸困難など臨床と合わせて評価 |
| 左軸偏位 | QRS軸負方向 | 伝導障害・心室のリモデリング | 軸の変化方向を継時記録(例:−20°→−40°) |
| 低電位(全体) | 四肢誘導で低振幅 | 心嚢液・高度うっ血などの可能性 | 浮腫・胸水/心嚢液の臨床所見も同時に要確認 |
| QT延長 | QTc>450–480ms程度以上 | 薬剤・電解質・リスク上昇 | 服薬・K/Mg/補正Caの確認、torsades様症状に注意 |
🔎早期発見につながるサインとは
「いつもと違う」を数値とストーリーで掴むのがコツです。
チェックしやすい“サイン”を表にしました✨
| サイン | 具体例 | まずの対応(看護) |
|---|---|---|
| QRS幅の増大 | 1週間で120→132msなど10ms以上の伸び | ベース波形と並べて確認し、症状の有無を添えて報告 |
| 新規のLBBB | 以前はなし→今回LBBB出現 | 12誘導再取得、バイタル再評価、胸部症状の有無を即共有 |
| 不整脈頻度の増加 | PVCが散発→二連発・多形性、NSVT出現 | 意識状態・血圧・SpO₂同時評価、持続性なら緊急度高 |
| 安静時頻脈の持続 | 安静なのにHR>90–100/minが続く | 発熱・脱水・疼痛・服薬状況を併せて評価し報告 |
| ST‑Tの“新規”変化 | 平坦→陰転、ST低下の新出 | 胸部不快・息切れ・冷汗など症状とセットで記録 |
| 新規発症のAF | 期外収縮主体→AFに | 心拍数コントロール、塞栓症リスク説明(チーム共有)、めまい・失神有無 |
| QTc延長 | 480ms超え、薬剤変更後に増加 | 服薬(抗不整脈・抗菌薬など)・電解質確認、アラート化 |
👉 早期発見のコツは、「前回との比較(数値化)」+「症状・バイタルの同時記録」です。
波形だけでなく、患者さんの「息が上がる」「めまいがする」といった声も、悪化のサインになりますよね😊
📤記録・共有の際の注意点
同じ情報でも「伝わる形」に整えると、診療がスムーズになります。
以下のチェックリストを活用してください📔✨
| 項目 | 具体的ポイント |
|---|---|
| 基本条件の明記 | 取得日時、体位(仰臥位など)、紙送り速度25mm/s、感度10mm/mV、電極位置の確認 |
| ベースラインの保管 | 基準となる12誘導を患者ごとに保管し、以後は必ず比較(数値で:QRS幅、QTc、軸) |
| 変化の“定量化” | 「広い・浅い」ではなく、ms・mV・°等で記載(例:QRS132ms、QTc490ms、軸−35°) |
| 症状との紐づけ | 変化が出た時の自覚症状・バイタルを同じメモに(例:動悸+BP98/62、SpO₂93%) |
| SBARで要点共有 | S:新規LBBB出現 B:前回QRS98ms→今回146ms A:息切れ増悪・低血圧傾向 R:医師評価・追加検査依頼 |
| 再取得のタイミング | アーチファクト疑い、症状増悪、リード外れは再装着→再記録 |
| チーム連携 | エコー・採血(BNP/電解質)・胸部X線予定をカレンダー共有、当日の波形画像も添付 |
| 患者説明 | 「波形が少し変わったので念のため詳しく調べますね」等、不安を煽らない言い回しで |
ミスを減らす小ワザ🧰
-
皮膚前処置(アルコール綿で脱脂、必要ならシェービング)でノイズ減少。
-
同じ条件で記録(体位・速度・感度)をルーチン化。
-
12誘導のサムネ画像+数値を電子カルテに貼ると、医師・技師と同じ絵を見ながら話せます。
拡張型心筋症の心電図は、波形の読み方だけでなく、“変化を定量化して伝える”看護の力が要です。
無理なく続けられるチェックの仕組みづくりで、早期発見とチーム医療の質を一緒に高めていきましょうね❤

🔍波形の変化から読み解く!代表的な異常所見(LBBB・QRS延長など)
拡張型心筋症(DCM)では、心筋のリモデリングや伝導遅延が「波形のクセ」として心電図に表れます。
ここでは左脚ブロック(LBBB)、QRS延長、ST‑T変化・異常Q波を取り上げ、見方のコツと看護での活かし方をやさしく整理します。
数値で比較・記録することが、早期発見とチーム連携のスピードを上げますよ💡❤️
🧭左脚ブロック(LBBB)の特徴と見方
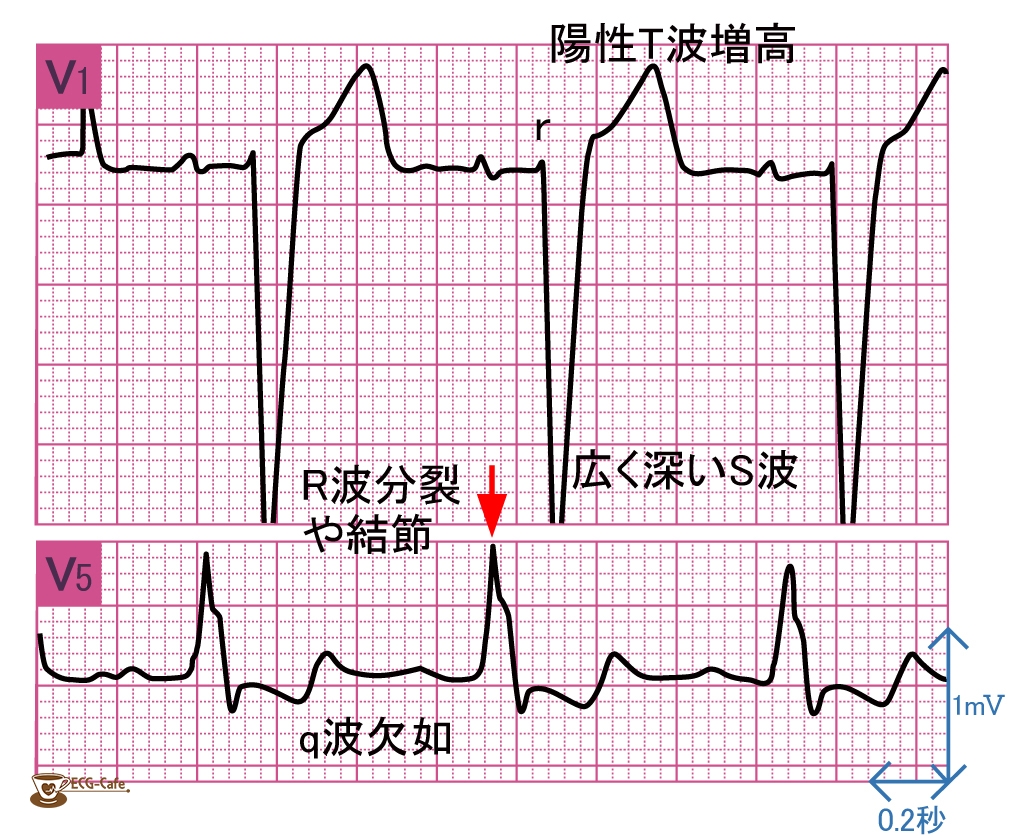
LBBBは心室内の電気の伝わりが左側で遅れる所見です。
拡張型心筋症の心電図で比較的よく見られ、機械的不同期(収縮のタイミングのズレ)につながることがあります。
| 観察ポイント | 具体例 | 看護の一言メモ |
|---|---|---|
| 診断の目安 | QRS ≥ 120 ms、V5–V6で幅広いノッチ入りR波、V1で深い広いS波、II/III/aVFでもQRS幅広 | 数値(ms)で記録し、過去波形と経時比較📝 |
| ST‑Tの“二次性変化” | LBBBでは高いRの誘導でST低下/T陰転などが“ふつうに”出る | 虚血と紛らわしいので、“以前からあるか”を確認🔁 |
| 新規出現は要注意 | 「前回なし→今回LBBB」 | 症状(息切れ・胸部不快)+バイタルを添えて至急報告📣 |
| アーチファクトとの鑑別 | 電極ずれ・体動でQRSが広く見える | 電極位置の再確認→再取得で品質担保✨ |
小ワザ💡
-
LBBBでは“ST‑Tの判断が難しくなる”のが定番です。
「以前の波形」「症状の有無」をセットで評価すると迷いにくいですよ。
⏱QRS延長の意味と臨床的リスク
QRSは心室の“電気の通過時間”。
拡張型心筋症では伝導遅延によりQRSが広がる傾向があります。
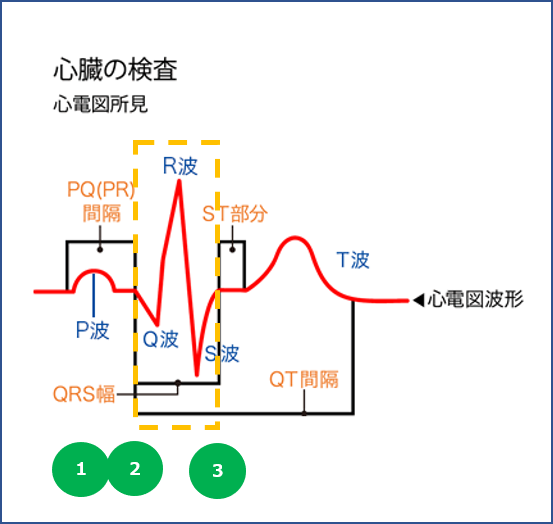
| 項目 | 目安/ポイント | 意味・リスク | 看護の実務ポイント |
|---|---|---|---|
| 軽度延長 | 110–119 ms | 早期の伝導遅延のサイン | 数値で記録し傾向を見る(110→116→122msなど)📈 |
| 明らかな延長 | ≥120 ms | 伝導障害あり。LBBB/IVCDの可能性 | 12誘導で再確認、前回比較と症状の紐づけ |
| 著明延長 | ≥150 ms | 機械的不同期の可能性が高まる | 労作時息切れ・低血圧・めまいの同時観察、早めの共有 |
| 急な変化 | 10–20 ms以上の短期的増大 | 急性悪化のシグナル | 「いつから・どのくらい」変わったかを明記して報告🗣️ |
注意点⚠️
-
脚ブロック以外の原因(薬剤、電解質、ペーシング)でもQRSは広がります。
服薬・K/Mg・デバイスの有無も一緒にチェックすると安心です😊
🧪ST‑T変化や異常Q波の解釈ポイント
拡張型心筋症では再分極の乱れや既往障害でST‑T変化や異常Q波が見られることがあります。
ただしLBBBがあるとST‑Tは二次性変化を伴うため、評価は“過去比較”が基本です。
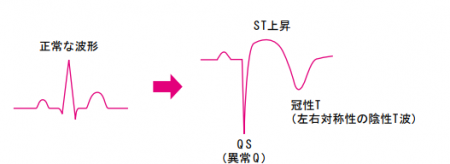
| 所見 | 見方のコツ | 何を示唆? | 看護での実践ポイント |
|---|---|---|---|
| ST低下/上昇 | 連続する誘導で新規に出現・増悪していないか | 負荷・虚血・二次性変化 | 症状(胸部不快・冷汗・息切れ)と同時記録。LBBB併存時は過去差重視📝 |
| T波陰転・平坦化 | 形・深さ・広がりを比較 | 再分極異常、うっ血/虚血関与 | 「前回との違い」を短文で(例:V5–V6で新規陰転) |
| 異常Q波 | 幅 ≥ 0.04 s、深さがRの≥25%、連続誘導で確認(III・aVRは除外的に扱う) | 既往の心筋障害の可能性 | 既往歴・画像(エコー・MRI)と突き合わせ、新規なら要共有 |
| 偽変化の回避 | 誘導ずれ・皮膚抵抗・体動 | 誤判定の原因 | 皮膚前処置→再取得。条件(速度・感度・体位)を明記して比較可能に🔁 |
覚えておきたい一言✍️
-
“新規か、増悪か、症状を伴うか”――この3点を押さえて報告すると、医師の判断が速くなります。
-
ST‑Tが読みにくい症例では、「前回画像の添付+数値(QTc・QRS幅)」がとても有用です📤💖
必要な波形は数値化(ms・mV・角度)+前回比較で“伝わる記録”に。
患者さんの声とバイタルを一緒に束ねることで、拡張型心筋症の小さな変化も見逃しにくくなりますよ🌈

🩺なぜこの波形になるの?病態生理をやさしく解説
拡張型心筋症で見られる所見は、からだの中で起きている構造(拡張・線維化)と電気(伝導・再分極)の変化がそのまま姿を変えて現れたものです。
ここでは、①心筋線維化が電気の通り道に与える影響、②心室の拡張と収縮低下が波形に生む“クセ”、③似た疾患との心電図の違いを、看護師さんの実務に直結する形で整理していきますね✨
🧬心筋線維化と電気伝導の関係
線維化は、心筋細胞の間を埋める“電気を通しにくいスキマ”を増やし、伝導の遅れ・途切れを起こします。
結果としてQRSの延長や左脚ブロック(LBBB)、再分極の乱れが生じやすくなります。
| 病理変化(どこがどうなる?) | 電気生理への影響 | 典型的な心電図の“顔” | 看護での注目ポイント |
|---|---|---|---|
| 左室自由壁・中隔の線維化 | 伝導が遠回り→遅延 | QRS延長, LBBB様波形 | 新規LBBBは至急報告。ベース波形と比較してmsで記録📝 |
| 斑状線維化(patchy) | 伝導のムラ→再分極ばらつき | T波陰転/平坦, 非特異的ST‑T変化 | 胸部不快・息切れなど症状同時記録で虚血との鑑別材料に |
| プルキンエ線維絡みの線維化 | 起伝導の遅延・途絶 | IVCD(非特異的伝導障害), QRS幅増大 | 10–20msの短期的増加も拾う📈(悪化シグナル) |
| 心房リモデリング | 心房拡大・線維化 | P波延長や二峰性(左房負荷) | 浮腫・体重増加などうっ血指標とセットで観察 |
👉ポイント:線維化は“電線の断線・劣化”のイメージ。遠回り=遅れる=QRSが広がる、覚えやすいですよね❤
🫧拡張と収縮障害が波形に与える影響
拡張して薄くなった心室は“電気の信号が広い空間を進む”ため効率が落ちます。
収縮力低下に伴う自律神経の変化や電解質の揺らぎも、波形に影響します。
| 病態(メカニズム) | 波形の変化 | なぜそう見える? | 看護に活かすコツ |
|---|---|---|---|
| 左室・右室の拡張 | QRS延長, 左軸偏位, R進行不良 | 伝導距離↑+経路の不均一化 | 軸・QRS幅を数値で継時記録(例:−20°→−35°/120→134ms) |
| 収縮力低下→機械的不同期 | LBBB傾向、二次性ST‑T変化 | 収縮タイミングのズレで再分極も乱れる | ST‑Tは“新規・増悪・症状併発”の3点セットで評価 |
| 心不全に伴う自律神経亢進 | 洞性頻脈の持続 | 交感神経↑でHR上昇 | 安静時HR>90–100/minの持続は増悪サインとして報告 |
| うっ血・体液貯留 | 低電位(四肢誘導で顕著) | 胸郭内水分↑で電気信号が減衰 | 体重・浮腫・X線/エコー情報と束ねて共有 |
| 薬剤・電解質変動 | QTc延長、U波 | 抗不整脈・抗菌薬、一部利尿薬+低K/Mg | 投与歴とK/Mg/補正Caを一緒に記録し転記ミス防止 |
👉ポイント:「構造(拡張)→電気(遅延)→波形(QRS↑/ST‑T変化)」の順に紐づけると、所見の意味づけがブレません😊
🔍他の心疾患との波形の違い
「似た波形、でも中身が違う」
鑑別のヒントをまとめました。
他疾患の“定番パターン”と見比べると整理が早いです。
| 疾患 | キーワード波形 | ここが違う! | 鑑別のコツ(看護) |
|---|---|---|---|
| 拡張型心筋症(DCM) | LBBB/IVCD, QRS延長, 非特異的ST‑T変化, AF, 低電位 | 再分極は“二次性変化”が多い | 前回比較+症状同時記録。QRS幅・QTcを数値で |
| 虚血性心筋症(ICM) | 領域性のST変化、病的Q波(冠動脈支配に一致) | 連続誘導で一貫性のある変化 | 胸痛・冷汗など症状と領域性をセットで共有 |
| 肥大型心筋症(HCM) | 高電位(LVH), 側壁で深い狭いQ, 巨大陰性T(心尖部型) | 電位“高め”、QRSは広がらないこと多い | エコー所見の肥大パターンと突き合わせ |
| 拘束型/アミロイドーシス | 低電位+エコーでは壁肥厚 | “厚いのに低電位”がヒント | 浮腫・蛋白尿など臨床背景と併せ専門科連携 |
| 心筋炎 | ST上昇/広範T陰転、多彩な不整脈 | 変化が動的で炎症マーカー↑ | 発熱・前駆感染の有無、経時的な波形変動を追跡 |
👉ポイント:領域性の有無(ICM)、電位の高さ(HCM vs DCM)、厚いのに低電位(アミロイド)など、“一言フレーズ”で覚えると報告が速くなります💡
まとめのひとこと💬
-
線維化→伝導遅延(QRS↑/LBBB)、拡張→低電位・軸偏位、再分極の乱れ→ST‑T変化。
-
評価は前回比較+数値化(QRS幅・QTc・軸)+症状が三種の神器です❤
-
鑑別のカギは領域性と電位の傾向。エコーや採血と束ねて共有するだけで、チームの意思決定がぐっと速くなります。
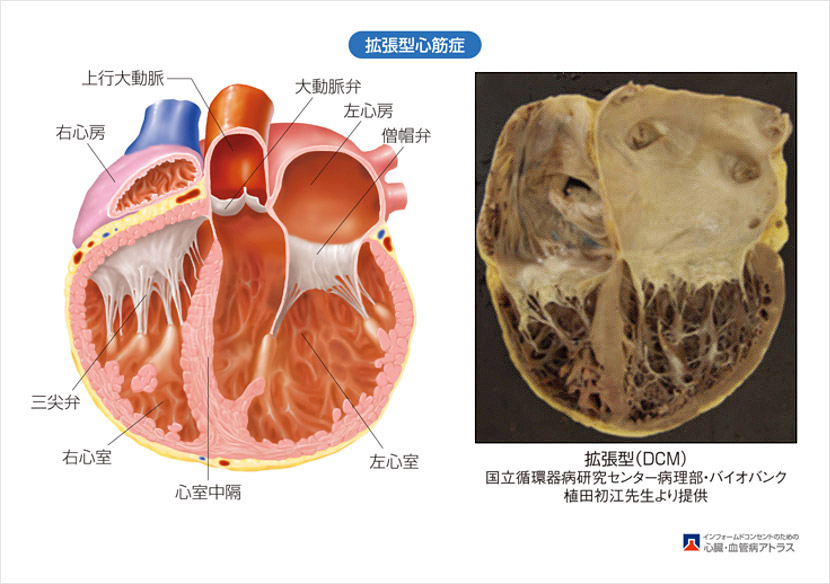
👀看護現場での観察ポイントと対応のコツ
拡張型心筋症の患者さんでは、心電図の小さな変化が全身状態の悪化サインになることがあります。
ここでは、日々の観察で“見逃さないためのコツ”、急変を疑ったときの初期対応・報告フロー、そして患者さんやご家族へ不安を煽らず伝える言い回しを具体的にまとめます。
明日からの記録・連携がグッとスムーズになりますよ😊❤️
✅波形変化を見逃さないための観察リスト
「前回との差」を数値で残すのがコツです。
ベッドサイドでそのまま使えるチェック表をご用意しました。
| 観察項目 | 具体的チェック | 記録のコツ(数値化) | メモ |
|---|---|---|---|
| 取得条件 | 体位・電極位置・紙送り25mm/s・感度10mm/mV | 条件をカルテ定型文で固定 | 条件が違うと比較できません📎 |
| リズム | 洞調律/AF/頻脈・徐脈 | HR、RR間隔の整/不整 | 安静時HR>90–100/minが続けば要注意 |
| QRS幅 | 広がっていない? | msで(例:128→138ms) | 10ms以上の短期増大は赤旗🚩 |
| 伝導障害 | LBBB/IVCDの有無 | 新規/増悪の有無 | 「前回なし→今回あり」は即共有 |
| ST‑T | 新規の低下/上昇・陰転 | 誘導名+所見を簡潔に | LBBB併存なら“二次性”も意識 |
| QTc | 延長の有無 | ms(機械計測で可) | 薬剤・K/Mgも一緒に確認 |
| 軸 | 左軸/右軸・変化方向 | **°**で(−20°→−35°) | 軸変化はリモデリングの手がかり |
| 不整脈 | PVC数、連発、NSVT | 頻度と持続 | 自覚症状(動悸・めまい)を添える |
| 自覚症状 | 息切れ・胸部不快・失神前駆 | 有/無+強さ | “今日は階段で息切れ強い”等の具体 |
小ワザ💡:**ベースの12誘導画像+主要数値(QRS幅・QTc・軸)**をテンプレに貼っておくと、比較が一瞬でできます。
🚑急変時の初期対応と報告の流れ
「異常かも?」と思ったら、安全確保→評価→報告を素早く。
現場で使えるミニアルゴリズムです。
①安全確認&一次評価(同時並行)
-
声かけ・意識評価(JCS/GCS)🗣️
-
バイタル:SpO₂・HR・BP・呼吸数・体温
-
症状:胸痛/胸部不快、息切れ、めまい、冷汗、失神前駆
-
監視モニタのリードずれ・アーチファクトを確認→必要なら再装着
-
酸素化不良なら処方範囲で酸素投与、体位調整(半座位など)
②12誘導心電図の迅速取得
-
取得条件をそろえる(体位・速度・感度)
-
QRS幅、QTc、ST変化、リズムを最速で把握(機械計測の数値OK)
③SBARで報告(例文)
-
S(状況):「DCM患者さん、新規LBBBが出現し息切れ増悪です」
-
B(背景):「前回QRS118ms、今回146ms。安静時HR104/min」
-
A(評価):「SpO₂92%(室内気)、BP96/58、V5–V6でST低下新規」
-
R(要請):「至急の医師評価と**追加検査(血液/エコー)**をお願いします」
④並行して行う観察・準備
-
採血準備(BNP・電解質など)🧪
-
体重・尿量・浮腫の確認、必要時NIPPV等の機器準備
-
意識レベル・胸痛スケールの経時記録
-
不整脈が持続/血行動態不安定なら、救急対応体制へエスカレーション
ポイント✨:「いつから」「どれだけ」「症状を伴うか」を数値で添えると、判断と指示が速くなります。
🫶患者・家族へのわかりやすい説明例
不安を大きくせず、でも必要な情報はしっかり。現場で使える言い回しサンプルです💬
1)波形変化を伝えるとき
「心電図の波形に、電気の伝わり方が少しゆっくりになっているサイン(左脚ブロック)が出ました。いま症状(息切れ・胸の不快感)と一緒に確認して、必要な検査をすぐ進めますね。」
2)追加検査の必要性
「心電図は体の外から電気の流れを見る検査です。いま出ている変化の原因を確かめるために、心エコーや血液検査も合わせて行うと、より安全に方針が決められます。」
3)不整脈が見つかったとき
「脈のリズムが少し不規則になっています。めまいや息切れが強いときはすぐに教えてください。脈と血圧、酸素を確認しながら、主治医と対応を進めています。」
4)不安軽減・自己管理の声かけ
「体調の小さな変化でも大切なサインになります。体重や息切れの具合を一緒にメモして、心電図と比べながら安心につなげていきましょうね😊」
5)家族へ状況共有(同席時)
「いまは電気の伝わりが遅いタイプの変化が見えています。すぐに詳しい検査を進めます。必要なときは追加の治療や調整も行いますので、私たちがそばで見守っています。」
拡張型心筋症 の観察は、数値化・前回比較・症状の紐づけが三本柱。
SBARでの報告と、やさしい説明でチームと患者さんをつなぐ“架け橋”になっていきましょうね🌈💕
「近くの施設って働きやすいのかな?」
「あそこの病院の給料が知りたい」などなど!!
くんくん求人調査とはline登録であなたがどんなサービスの求人でもいいので求人や気になる病院などの公式ページを送ってもらえたらこちらでそれがどんな職場環境であったりどんな評判の場所なのかを徹底調査するサービスです。
🧩心電図と他の検査(エコー・MRIなど)のつなぎ方
心電図は“気づく”ための強い味方。
一方で、病態を立体的に把握したり、治療方針を決めたりするにはエコー・MRI・CTなどとの“合わせ技”が欠かせません。
ここでは、心電図所見から他検査へどう橋渡しするか、看護の現場で使える視点で整理しますね😊💡
🫧心エコーとの比較で得られる情報
心エコー(UCG)は“動いている心臓”を視覚化でき、収縮・拡張機能、弁膜、うっ血を定量評価できます。
心電図で見えたサインを、エコーでどこが・どの程度悪いのかに落とし込みます。
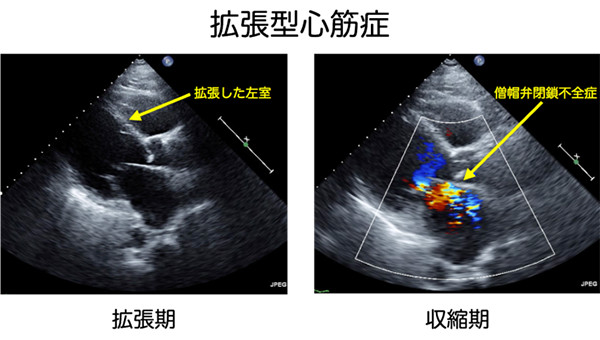
| 心電図の所見(拡張型心筋症) | エコーで見る項目 | 期待できる情報 | 看護の活かし方 |
|---|---|---|---|
| LBBB / QRS延長 | 左室同期性、壁運動(セグメント) | 機械的不同期の有無、CRT適応の示唆 | 息切れ・運動耐容能の変化を添えて共有。再同期療法検討の布石に📝 |
| 非特異的ST-T変化 | LVEF、左室径(LVDd/LVDs) | 収縮不全の程度、拡張の指標 | EFや径の前回比をカルテに併記し、心不全教育へつなぐ |
| 低電位 | 心嚢液、胸水、右心負荷 | 電位低下の背景(液体貯留など) | 体重・浮腫・尿量と一緒にうっ血トレンドを記録 |
| AF/頻脈 | 左房径、弁逆流、肺高血圧 | 塞栓・心不全増悪リスクの把握 | 心拍数コントロール・抗凝固の有無をまとめて連携 |
ポイント💡:エコーの数値(EF/径/弁逆流の程度)は、心電図の“サイン”を“重さ”に変える尺度。
数値×症状で患者さんとゴールを共有しやすくなります❤
🧲MRIやCTとの組み合わせで精度アップ
心臓MRIは線維化や炎症、脂肪変性など“組織の質”を評価するのが得意。
CTは冠動脈評価や形態把握に強みがあります。
| 目的 | 最適検査 | 得られること | 心電図からの橋渡しトリガー |
|---|---|---|---|
| 線維化の可視化 | 造影MRI(LGE) | 斑状線維化の分布→不整脈リスク評価 | QRS延長増悪、NSVT出現、T波変化の持続 |
| 炎症・活動性評価 | 心臓MRI(T1/T2 mapping) | 心筋炎・活動性の示唆 | ST変化が動的、CRP↑や発熱の併存 |
| 冠動脈の器質的狭窄 | 冠動脈CT | ICMとの鑑別 | 領域性のST変化、病的Q波の新規出現 |
| 形態・血栓評価 | 造影CT/MRI | 左室内血栓、右心系評価 | AF新規、塞栓症状疑い、心尖部運動低下 |
看護の視点✨:“なぜ追加検査が必要か”を1文で。
「QRSが短期間で増大し不整脈も増えたため、線維化の程度をMRIで確認して安全な方針を選びますね。」
🗒検査結果を活かす看護記録の書き方
「伝わる記録」は数値+比較+症状の三点セット。
テンプレ化するとブレません。
| 記載ブロック | 記載例 | コツ |
|---|---|---|
| 心電図 | 「QRS146ms(前回118ms)、新規LBBB、V5–V6でST低下」 | ms/誘導名を入れる |
| 症状/バイタル | 「労作時息切れ増悪、SpO₂92%/RA、BP96/58」 | 数値化・経時で |
| エコー/MRI要点 | 「LVEF28%(前回35%)、中隔遅延、LGEあり」 | 前回比で重み付け |
| まとめ(SBAR) | 「新規LBBB+EF低下で機械的不同期示唆。追加評価の依頼」 | “要請”を明確に |
| 患者説明ログ | 「検査の目的と流れを説明、了解。家族同席」 | 不安軽減の言い回しも |
心電図=サイン、エコー/MRI=実像。両者を数値と物語でつなぐのが看護の腕の見せどころです🌈💖

✅まとめ:心電図を味方にして安心の看護を
ここまで拡張型心筋症の心電図を中心に、所見→病態→検査連携→記録まで駆け足で整理しました。
最後に要点の総復習と、明日から使えるヒントをギュッと詰めてお届けしますね😊✨
📌本記事の重要ポイント総復習
| テーマ | 一言まとめ | 実務でのキモ |
|---|---|---|
| 代表所見 | LBBB/QRS延長・ST-T変化・AF/VT | 数値化(ms/°/QTc)+前回比較が基本 |
| 病態のつながり | 線維化→伝導遅延→QRS↑/拡張→低電位・軸偏位 | 構造→電気→波形の順で意味づけ |
| 早期発見 | 「新規」「増悪」「症状併発」 | 3点セットで報告すると判断が速い |
| 検査連携 | 心電図のサイン→エコー/MRI/CTで立体化 | サインの“重さ”をEF/LGEなどで裏づけ |
| 記録の型 | SBAR+画像1枚+主要数値 | 読む人がすぐ動ける記録にする |
🧰明日から使える実践ヒント
-
ベースラインを作る:入院/外来で基準12誘導+主要数値(QRS幅・QTc・軸)を保存📂
-
10msルール:QRSが10ms以上広がったら“要観察→報告”。短期変化は赤旗🚩
-
二次性ST-Tの落とし穴:LBBB併存時は過去比較>単発所見。症状の有無を必ず添える📝
-
不整脈は“頻度×持続×自覚”:PVCが増えたら回数・連発の有無・動悸/めまいを同時記録
-
SBARテンプレを部署で共有:S「新規LBBB」B「QRS118→146ms」A「息切れ+ST低下」R「エコー/MRI依頼」
-
患者さんへの一言:
「波形に電気がゆっくりになっているサインが出ています。詳しく確認して、安全に治療を進めますね😊」
-
チームで“見える化”:カルテに波形サムネ+数値表を貼る。比較が一目で分かります👀
心電図は“点”、検査は“線”、記録は“面”。看護師さんの視点で点・線・面をつないでいけば、拡張型心筋症のケアはもっと安心で質の高いものになります。
一緒に、明日からのベッドサイドをアップデートしていきましょうね💖
<参考・引用>
飯塚病院循環器センター
筑波大学医学医療系循環器内科
医学的見地から
FUNMED
ECG-Cafe
佐野内科ハートクリニック
慶應義塾大学病院