「患者さんの誤嚥、どうしたら防げるんだろう?💦」「誤嚥性肺炎にならないように、日々のケアで特に気をつけるべきことって何かな?」
そんな悩みを抱える看護師さん集合です!
この記事では
- 安全な食事介助の具体的なテクニック🍽️
- 効果的な嚥下訓練の進め方💪
- 誤嚥予防とQOL維持のための看護のポイント✨
が分かりますよ♪
患者さんの大切なQOLを守りながら誤嚥を予防するには、「食事介助の工夫」「口腔環境の整備」「効果的な嚥下訓練」という3つのポイントに注目することがとっても重要なんです!😊
この記事では、看護師さんがすぐに現場で活かせる、誤嚥予防のための食事介助や嚥下訓練に関する実践的なテクニックを、3つの重要ポイントに絞って分かりやすく解説していきますね!
えっ、これも!? 看護師が見落としがちな誤嚥のリスクとは?🤔
患者さんの安全を守るために、誤嚥リスクのアセスメントは欠かせませんよね。
でも、「高齢だから」「麻痺があるから」といった分かりやすい理由だけでなく、意外なところにリスクが隠れていることもあるんです😮!
この章では、「えっ、これも!?」と思わず声が出てしまうような、見落としがちな誤嚥リスクについて一緒に確認していきましょう。
加齢だけじゃない!意外な疾患と誤嚥の関係性🔍
誤嚥のリスクは、加齢による嚥下機能の低下だけが原因ではありません。
実は、さまざまな疾患が嚥下機能に影響を与え、誤嚥を引き起こしやすくすることがあります。
- 神経系の疾患:
脳卒中後遺症、パーキンソン病、認知症、筋萎縮性側索硬化症(ALS)、多発性硬化症(MS)などは、嚥下に関わる神経や筋肉の働きを低下させ、誤嚥のリスクを高めます。特に認知症のある高齢者は、誤嚥性肺炎のリスクが高いことが指摘されています。 - 呼吸器系の疾患:
慢性閉塞性肺疾患(COPD)などで呼吸機能が低下していると、嚥下と呼吸のタイミング調整が難しくなり、誤嚥しやすくなります。人工呼吸器を使用している場合も、カフがあっても微細な誤嚥(マイクロアスピレーション)が起こる可能性があります。 - 消化器系の疾患:
胃食道逆流症(GERD)や食道裂孔ヘルニア、胃切除後などは、胃の内容物が逆流しやすく、誤嚥につながることがあります。 - 口腔・咽頭・喉頭の異常:
口腔内の腫瘍や、頭頸部がんの治療(手術や放射線治療)によって、嚥下機能が障害されることがあります。 - 口腔内の環境:
意外かもしれませんが、口腔内の衛生状態が悪いと、唾液中の細菌が増殖します。これらの細菌を含む唾液を誤嚥することで、誤嚥性肺炎のリスクが高まるのです。
これらの疾患を持つ患者さんを担当する際は、嚥下機能にも注意を払い、誤嚥リスクを考慮したケアを心がけることが大切ですね✨
その薬、大丈夫?💊 誤嚥リスクを高める薬剤リスト
普段何気なく使っている薬剤の中にも、嚥下機能を低下させたり、意識レベルを下げたりして、誤嚥のリスクを高めるものがあります。
特に複数の薬剤を服用している高齢者(ポリファーマシー)では注意が必要です。代表的な薬剤をチェックしておきましょう!
| 薬剤の種類 | 主な薬剤例 | 誤嚥リスクを高める理由 |
|---|---|---|
| 鎮静作用のある薬 | ベンゾジアゼピン系薬剤、睡眠薬、オピオイド鎮痛薬 | 意識レベルを低下させ、咳反射や嚥下反射を抑制する |
| 抗精神病薬 | ハロペリドール、リスペリドン、クロザピンなど | 錐体外路症状による嚥下障害、鎮静作用、唾液分泌抑制(薬剤による)など |
| 抗コリン薬 | 一部の抗パーキンソン薬、抗ヒスタミン薬など | 唾液分泌を抑制し、口腔内乾燥(ドライマウス)を引き起こす。ドライマウスは食塊形成や嚥下を妨げる。 |
| 筋弛緩薬 | 嚥下に関わる筋肉の働きを弱める可能性がある。 | |
| 降圧薬の一部 | (※ACE阻害薬は咳反射を高め、誤嚥性肺炎を減らす可能性も示唆されている) | 薬剤によっては起立性低血圧によるふらつきや意識レベルの低下を招くことがある。 |
| プロトンポンプ阻害薬(PPI) | オメプラゾール、ランソプラゾールなど | 胃酸分泌を強力に抑制することで胃内pHが上昇し、細菌が繁殖しやすくなる。逆流した際に細菌を含む胃内容物を誤嚥するリスクがある。 |
| GLP-1受容体作動薬 | オゼンピック、ウゴービなど(肥満治療薬) | 胃内容排出を遅らせる作用があり、内視鏡検査前などに使用していると、麻酔中に胃内容物が逆流し誤嚥性肺炎を起こすリスクが指摘されている(※検査前の休薬が推奨される)。 |
これらの薬剤を使用している患者さんでは、特に注意深く嚥下の状態を観察し、必要に応じて医師や薬剤師に相談することが重要です。
薬剤の見直しや剤形変更なども検討しましょうね😉
食事以外の場面にも注意!日常に潜む誤嚥のきっかけシーン🤫
誤嚥は食事中だけに起こるわけではありません。
日常生活の中にも、誤嚥を引き起こす意外なきっかけが潜んでいます。
- 睡眠中:
健康な人でも、睡眠中に少量の唾液などを気づかないうちに誤嚥していること(不顕性誤嚥、サイレントアスピレーション)があります。特に高齢者や神経系の疾患を持つ方では、このリスクが高まります。口腔内の細菌が多いと、睡眠中の誤嚥が肺炎につながることもあります。 - 嘔吐時:
嘔吐した際に、吐物が気道に入ってしまうことがあります。意識レベルが低下している場合や、体位が仰臥位に近い場合は特に危険です。 - 口腔ケア時:
口腔ケア中に使用する水分や歯磨剤、除去した汚れなどが気道に入ってしまうことがあります。適切な体位や吸引の準備が重要です。 - 服薬時:
錠剤やカプセルが飲みにくい、粉薬がむせやすいなど、服薬も誤嚥のきっかけになります。 - 経管栄養中:
経鼻胃管や胃瘻からの栄養剤注入中や注入後に、栄養剤が逆流して誤嚥することがあります。チューブの位置確認や、注入中・注入後の体位管理(ベッドアップ30度以上など)が大切です。 - 意識レベルの低下時:
薬剤の影響、全身状態の悪化、術後など、意識レベルが低下している状態では、嚥下反射や咳反射が抑制され、唾液や逆流物による誤嚥が起こりやすくなります。
食事場面以外でも、「もしかしたら誤嚥しているかも?」という視点を持って患者さんを観察することが、早期発見・早期対応につながりますね😌

このサイン見逃さないで!🚨 患者さんの誤嚥リスクを見抜くアセスメント術
患者さんの「食べる」という楽しみを守るために、誤嚥リスクをしっかり見抜くアセスメントはとっても大切ですよね!😊
この章では、看護師さんが日々のケアで実践できる誤嚥リスクのアセスメント術を、具体的なポイントに絞ってご紹介します。
食事前のチェックから、食事中の細やかな観察、そして簡単なスクリーニングテスト、さらにはその結果をどう看護計画に活かすかまで、一緒に見ていきましょう!💪
食事前チェック!👀 まずは「覚醒レベル」と「口腔内の状態」を確認
安全な食事介助のためには、食事前の準備と確認がとっても重要です。特に「覚醒レベル」と「口腔内の状態」は、誤嚥リスクを左右する大きなポイントになりますよ。
1. 覚醒レベルの確認はマスト!☝️
食事が始まる前に、患者さんの意識がはっきりしているか(覚醒状態)を必ず確認しましょう。
- なぜ大切?: ぼんやりしていたり、うとうとしている状態で食事を始めると、食べ物をうまく飲み込めず、誤嚥のリスクがグッと高まってしまいます 。
- どうやって確認する?:
- 「〇〇さん、お食事ですよ」と優しく声をかけ、はっきりと目を開けて反応があるかを見ます 。
- 会話がスムーズにできるか、指示が理解できるかもチェックポイントです。
- もし覚醒レベルが低い場合は?:
- 無理に食事を開始せず、少し時間を置いたり、体調や内服薬の影響なども考慮しましょう 。生活リズムの見直しが必要な場合もあります 。
- しっかり覚醒するまで待つか、医師や他のスタッフに相談して対応を決めることが大切です。
2. 口腔内の状態も要チェック!👄✨
お口の中の状態も、安全な食事には欠かせないチェックポイントです。
- なぜ大切?:
- お口の中が乾燥していると、食べ物がまとまりにくく、飲み込みにくくなります 。
- 義歯(入れ歯)が合っていないと、しっかり噛むことができず、誤嚥の原因になることも 。
- また、口腔内が汚れていると、万が一誤嚥した際に細菌が気管に入り、誤嚥性肺炎のリスクを高めてしまいます 。
- どうやって確認する?:
- お口の中が乾燥していないか、唾液は十分に出ているか 。
- 舌苔(舌の汚れ)や食べ物の残りカスがないか。
- 歯肉の腫れや出血、口内炎などがないか。
- 義歯を使用している場合は、グラグラしていないか、痛みがないか、清掃されているかを確認します 。
- ケアのポイント:
- 食事前に口腔ケア(うがいや歯磨き、義歯の清掃など)を行うことで、お口の中を清潔にし、唾液の分泌を促しましょう 。これにより、味覚も刺激され、食事がより美味しく感じられる効果も期待できますよ😋。
これらの食事前チェックを習慣にすることで、誤嚥のリスクを減らし、患者さんが安心して食事を楽しめるようにサポートしましょうね💕
食事中の観察ポイント💡 ムセだけじゃない、 subtle な誤嚥サイン
食事中の「ムセ」は分かりやすい誤嚥のサインですが、実はそれ以外にも注意すべき「subtle(サトル:微妙な、気づきにくい)」なサインがたくさんあります。
これらのサインを見逃さないことが、誤嚥の早期発見と対応にはとっても重要なんです!🧐
ムセ以外にどんなサインがあるのか、下の表で一緒に確認してみましょう。
| サインの種類 | 具体的な観察ポイント |
|---|---|
| 声の変化 | 食事中や食後に声がガラガラする(湿性嗄声)、痰が絡んだような声になる |
| 咳・痰 | 軽い咳払いが頻繁にある、食事の途中で咳き込む、食後に痰が増える |
| 嚥下の様子 | 飲み込むのに時間がかかる、一度に飲み込めず何回もゴクンとする、飲み込んだ後に食べ物が口の中に残っている(口腔内残渣) |
| 呼吸の変化 | 食事中に呼吸が速くなる、息苦しそうにする、ゼーゼーという呼吸音が聞こえる |
| 食事の進め方 | 食べるペースが極端に遅い、食事に時間がかかりすぎる、特定の食べ物(固いもの、パサパサしたものなど)を避ける、食事を途中でやめてしまう |
| 表情・行動の変化 | 食事中に顔をしかめる、苦しそうな表情をする、目や鼻から食べ物や水分が出てくる、落ち着きがなくなる |
| その他のサイン | 食後に原因不明の熱が出ることがある(不顕性誤嚥による誤嚥性肺炎の可能性も)、食事中に疲れてしまう |
| 誤嚥のタイミングの確認 | 嚥下反射が起こる「前」か、「途中」か、「後」か、どのタイミングで問題が起きているのかを観察・判定し、原因を見極めることが大切です。例えば、嚥下反射が起こる前にむせるのは、舌の運動麻痺などが考えられます 。 |
これらのサインは、一つひとつは小さくても、組み合わさることで誤嚥のリスクを示唆していることがあります。
食事介助中は、患者さんの口元だけでなく、表情や呼吸、全身の状態をよーく観察してくださいね😊
そして、「あれ?」っと思うことがあれば、すぐに記録し、チームで情報を共有することが大切です!
ナースができる簡単スクリーニングテスト3選📝 (反復唾液嚥下テスト、水飲みテストなど)
患者さんの嚥下機能を「ちょっと確認したいな」という時に、ベッドサイドで簡単にできるスクリーニングテストがあります。
これらはあくまで「スクリーニング(ふるい分け)」なので、診断ではありませんが、リスクのある患者さんを早期に発見するのに役立ちますよ😉
ここでは代表的なものを3つご紹介します!
| スクリーニングテスト名 | やり方 | 主な評価ポイント | 注意点・ポイント |
|---|---|---|---|
| 1. 反復唾液嚥下テスト (RSST: Repetitive Saliva Swallowing Test) | ① 患者さんにリラックスしてもらい、空嚥下(唾液を飲み込む)をしてもらいます。 ② 看護師は患者さんの喉仏(甲状軟骨)のあたりに指を軽く当て、嚥下運動(喉仏が上下に動くこと)を確認します。 ③ 30秒間に何回、確実に嚥下できたかを数えます 。 |
30秒間に3回未満の場合は、嚥下機能に何らかの問題がある可能性が考えられます 。平均は6回程度と言われています 。 | とても簡単で安全性が高いテストです 。患者さんに負担が少ないのが良いですね😊。 |
| 2. 改訂水飲みテスト (MWST: Modified Water Swallowing Test) | ① 患者さんにスプーン1杯(約3ml)の冷たい水を口に含んでもらい、普段通りに飲み込んでもらいます 。 ② 飲み込む様子、ムセの有無、呼吸状態の変化(息苦しさなどがないか)、嚥下後の声の変化(ガラガラ声になっていないか)などを観察します 。 |
評価項目(例): 1. 嚥下なし、むせる、呼吸苦あり 2. 嚥下あり、呼吸苦あり 3. 嚥下あり、呼吸良好、しかし、むせる or/and 湿性嗄声 4. 嚥下あり、呼吸良好、むせ・湿性嗄声なし スコア3以下は嚥下障害の疑いありと判断します。 |
少量の水で行うため、比較的安全とされていますが、誤嚥のリスクが全くないわけではありません。事前に口腔ケアを行っておくと、万が一誤嚥しても清潔なため、肺炎リスクを軽減できます 。頸部聴診を併用することもあります 。 |
| 3. フードテスト (FT: Food Test) | ① プリンやゼリーなど、患者さんが比較的飲み込みやすいと思われるとろみのある食べ物をティースプーン1杯程度用意します 。 ② 患者さんに食べてもらい、飲み込む様子、ムセの有無、口腔内に残っていないか、声の変化などを観察します 。 |
水飲みテストと同様に、ムセや声の変化、口腔内残渣の有無などで嚥下機能を評価します。 | 実際に食物を使用するため、より食事に近い状況での評価ができますね。どの程度の固さやとろみの物が安全に食べられるかの目安にもなります 。頸部聴診を併用することもあります 。 |
これらのテストは、あくまで「疑い」を見つけるためのものです。
もし「あれ?」と思う結果が出たら、医師や言語聴聴士(ST)さんに相談して、より詳しい検査(嚥下造影検査(VF)や嚥下内視鏡検査(VE)など)を検討してもらうことが大切ですよ 。
患者さんの状態に合わせて、安全に配慮しながら行いましょうね!
アセスメント結果を看護計画に活かすコツ✨
さて、食事前のチェックや食事中の観察、スクリーニングテストで得られたアセスメント結果。
これを「どうやって日々の看護計画に活かしていくか」が、誤嚥予防ケアのキモになりますよね!😊
アセスメントは看護過程の出発点。ここから具体的なケアを計画し、患者さんの安全とQOL向上を目指しましょう💪
アセスメント結果を活かす3つの視点(O-P・T-P・E-P)
看護計画を立てる際におなじみの「O-P(観察計画)」「T-P(ケア計画/援助計画)」「E-P(教育計画/指導計画)」の3つの視点で、アセスメント結果を具体的にどう活かすか見ていきましょう 。
1.O-P(Observation Plan):何を観察し続ける? 🔍
アセスメントで明らかになった誤嚥リスクや嚥下機能の状態に基づいて、継続的に何を観察していくかを計画します。
-
- 食事前・中・後の観察項目: 覚醒状態、口腔内の状態、食事中のムセや咳、声の変化、呼吸状態、疲労度などを引き続きチェック 。
- バイタルサイン: 特に発熱の有無は不顕性誤嚥による肺炎のサインかもしれません。
- 食事摂取量・水分摂取量: きちんと栄養や水分が摂れているか。
- 体重の変化: 低栄養の兆候がないか。
- スクリーニングテストの再評価: 定期的に行い、変化を見ていくことも有効です。
2.T-P(Therapeutic/Care Plan):どんなケアを提供する? 👐
アセスメント結果に基づき、誤嚥を予防し、安全な食事摂取を支援するための具体的なケアを計画・実施します。
-
- 食事環境の調整:
- 静かで落ち着いた環境づくり(テレビを消すなど) 。
- 食事に集中できるような声かけ。
- 食事介助の方法:
- 適切なポジショニング: 頸部をやや前屈させ、足底を床につけるなど、誤嚥しにくい姿勢を保持する 。ベッド上ならギャッジアップ30-60度、膝を軽く曲げるなど 。
- 一口量の調整: 患者さんの嚥下能力に合わせて、スプーンに乗せる量を調整する 。
- 食事のペース: 患者さんの飲み込みを確認しながら、ゆっくりとしたペースで介助する 。
- 食具の選択: 持ちやすいスプーンや自助具の検討 。
- 食事形態の工夫:
- 医師や栄養士、言語聴聴士と連携し、患者さんの嚥下レベルに合った食事形態(刻み食、ソフト食、ゼリー食など)や、とろみの調整を行う 。
- 口腔ケアの徹底: 食前・食後の口腔ケアで、口腔内を清潔に保ち、誤嚥性肺炎を予防する 。
- 嚥下訓練の実施: 言語聴覚士の指導のもと、間接訓練(口唇や舌の体操など)や直接訓練(実際に食物を用いる訓練)を取り入れる 。
- 食事環境の調整:
3.E-P(Education Plan):何を伝え、どう支援する? 🗣️🤝
患者さん自身やご家族が、誤嚥リスクを理解し、予防に取り組めるように情報提供や指導を行います。
-
- 誤嚥のリスクとその影響について分かりやすく説明する 。
- 安全な食事摂取方法(姿勢、一口量、ペースなど)や、食事形態の重要性を伝える 。
- 口腔ケアの重要性と具体的な方法を指導する 。
- 家族にも協力をお願いし、家庭での食事環境や介助方法について一緒に考える。
- 嚥下訓練の必要性や方法を説明し、自主訓練を促す(可能な場合) 。
大切なのは「個別性」と「チーム連携」 ✨
アセスメント結果を看護計画に活かす上で最も大切なのは、その患者さん一人ひとりの状態に合わせた「個別性のある計画」を立てることです 。
そして、看護師だけでなく、医師、言語聴聴士、栄養士、理学療法士、作業療法士など、多職種としっかり情報を共有し、チームで患者さんを支えることが、より質の高い誤嚥予防ケアにつながりますよ 。
【ポイント①】食べる喜びを守る!安全&美味しい食事介助テクニック🍽️
食事は、栄養摂取だけでなく、QOLにも大きく関わる大切な時間ですよね😊
でも、嚥下機能が低下している患者さんにとっては、誤嚥のリスクと隣り合わせでもあります。
ここでは、看護師さんが自信を持って安全な食事介助を提供できるよう、具体的なテクニックを4つのポイントに絞ってご紹介します!
正しい知識と技術で、患者さんの「食べる喜び」をしっかり守っていきましょう💪❤️
事故ゼロを目指す!正しいポジショニングのキホン📐(図解付き)
安全な食事介助の第一歩は、なんと言っても正しいポジショニング!適切な姿勢は誤嚥を防ぐための基本中の基本です。
不安定な姿勢や不適切な角度は、食べ物が気管に入りやすくなる原因になりますから、しっかりポイントを押さえましょうね。
ポジショニングの基本原則:
- 安定性: 体がグラグラしないよう、しっかり支えられていることが大切です。安定していると、患者さんはリラックスして食事に集中できます。
- 安楽性: 苦痛がなく、楽に感じる姿勢であること。無理な姿勢は筋緊張を高めてしまいます。
- 安全性: 誤嚥のリスクが最も低い姿勢であること。
具体的な姿勢のポイント(座位の場合):
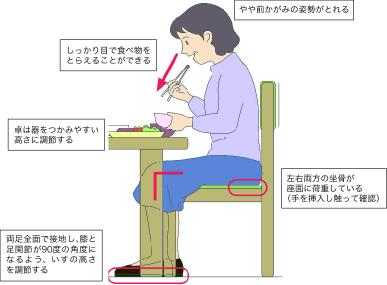
- 椅子に深く腰掛ける: お尻を椅子の奥までしっかりつけ、安定させます。
- 足の裏を床につける: 足が床やフットレストにしっかり着いていると、姿勢が安定します。もし足がつかない場合は、台などを利用しましょう。
- 体幹をまっすぐに: 体が左右に傾かないように、クッションなどで支えることも有効です。
- 軽く前傾姿勢&顎を引く: 少し前かがみになり、顎を軽く引いた姿勢(頸部軽度屈曲位)が、食べ物を飲み込みやすく、誤嚥しにくい角度です。顎が上がると気道が開きやすくなり危険です。
- テーブルの高さ: 食事が口に運びやすい高さに調整します。
ベッド上でのポジショニング:
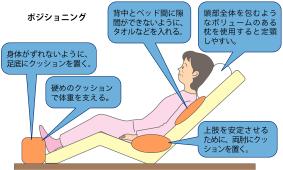
ナース専科より画像引用
- ギャッジアップ: ベッドの背もたれを30~60度程度に上げます。※ただし、単に背上げするだけだと、お尻がずれやすく、顎が上がりやすいので注意が必要です。
- クッションの活用: 膝の下や背中、頭の下にクッションや枕を適切に入れ、安定した安楽な姿勢を作ります。特に頭の下に枕を入れて顎を引いた姿勢を保つことが重要です。
- 身体のねじれを防ぐ: 体がまっすぐになるように整えます。
ポイント: 患者さん一人ひとりの身体状況(麻痺の有無、拘縮、体型など)に合わせて、クッションなどを効果的に使い、最適なポジショニングを提供することが大切ですよ😊
ポジショニングは褥瘡予防にも繋がります。
焦りは禁物!🙅♀️ 患者さんのペースに合わせた介助スピード
食事介助で絶対に避けたいのが、焦ってしまうこと。
介助者のペースでどんどん口に運んでしまうと、患者さんがしっかり飲み込めないうちに次の食べ物が入ってきてしまい、誤嚥のリスクが非常に高まります。
スピード調整のコツ:
- 一口ずつ、確実に嚥下を確認: 食べ物を口に入れたら、喉仏の動きを見たり、「ゴクン」という音を確認したりして、確実に飲み込んだことを確認してから次の一口を運びましょう。
- 患者さんのペースに合わせる: 介助する側の都合ではなく、食べる人のペースを最優先します。ゆっくり時間をかける必要がある方もいます。
- 声かけは嚥下後に: 噛んでいる最中や飲み込もうとしている時に話しかけると、誤嚥を誘発することがあります。声かけは、しっかり飲み込んだ後に行いましょう。
- 適切な食事時間: 食事時間は一般的に30分~40分程度が目安とされています。これ以上長くなると、患者さんが疲れてしまったり、集中力が途切れたりして、かえって誤嚥のリスクが高まることがあります。ただし、時間内に無理やり食べさせるのは禁物です。
- 一口量を調整する: 一度に口に入れる量が多いと飲み込みにくい場合があります。ティースプーンを使うなどして、少量ずつ運びましょう。
- 食事への集中を促す: テレビを消すなど、静かで食事に集中できる環境を整えることも大切です。適度な声かけで食事への意識を保ちましょう。
患者さんの表情や仕草をよく観察し、「疲れていないかな?」「飲み込みにくそうにしていないかな?」と常に気を配りながら、ゆったりとした気持ちで介助することが、安全で楽しい食事時間につながりますよ💖
スプーンの角度ひとつで変わる!?🥄 食具選びと使い方
毎日使うスプーンやお箸。
実は、その選び方や使い方ひとつで、食事の安全性や食べやすさが大きく変わるんです!😲
患者さんの状態に合ったものを選び、正しい使い方をマスターしましょう。
食具選びのポイント:
- スプーン:
-
- 形状: 先端が口の幅の半分程度で、深すぎないものがおすすめです。深すぎると一度に口に入る量が多くなりすぎたり、上唇でうまく取り込めなかったりします。
- 材質: 熱が伝わりにくい素材や、口当たりが良い素材を選びましょう。
- 柄: 握力が弱い方や手指の巧緻性が低い方には、柄が太いものや、握りやすい形状のものが適しています。介助者が使う場合は、操作しやすい長さのものを選びましょう。
- 大きさ: 手の大きさや口の大きさに合ったものを選びます。子供用と大人用ではサイズが異なります。
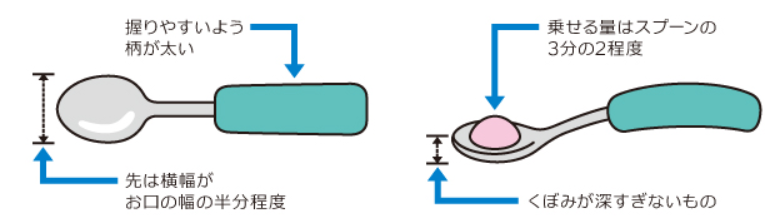
- 食器:
- 形状: 底が広く安定しているもの、内側に「返し」がついていると片手でもすくいやすいです。
- 色: 料理とのコントラストがはっきりしている方が認識しやすい場合があります(特に認知症の方など)。
- 自助具: 必要に応じて、握りやすい箸、滑り止め付きの食器、吸い飲みなども検討しましょう。選ぶ際は、実際に手に取ってみて、重さや使いやすさを確認することが大切です。
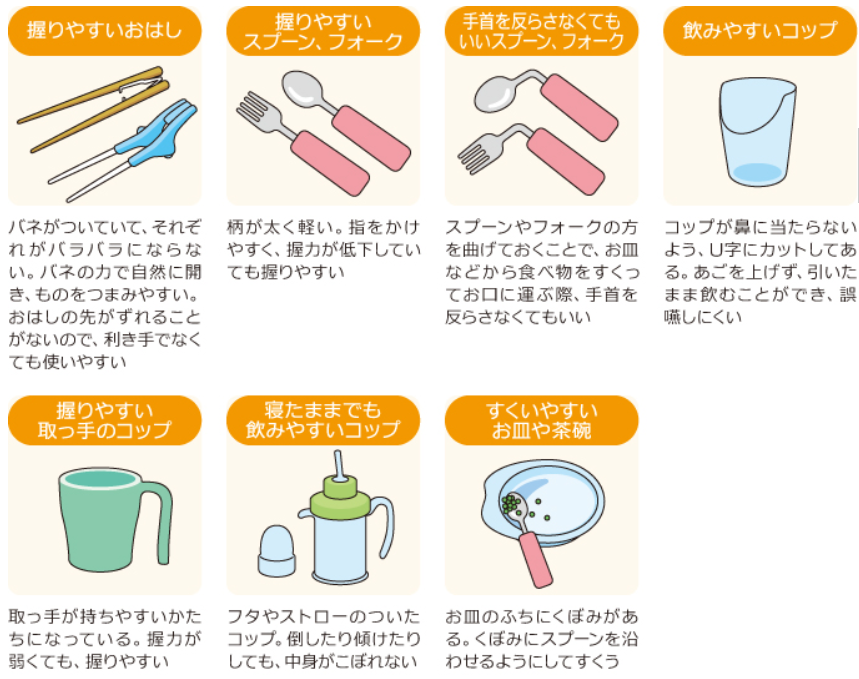
はじめよう!やってみよう!口腔ケアより画像引用
正しいスプーンの使い方(介助時):
- 介助者の位置: 患者さんの横、または斜め前に座り、目線の高さを合わせます。立って上から介助すると、患者さんの顎が上がりやすくなり危険です。
- スプーンの角度: 口に対して水平か、やや下から運びます。上から入れると顎が上がり、誤嚥しやすくなります。
- 口に入れる位置: スプーンを水平に、舌の中央よりやや手前あたりに乗せるようにします。下唇に軽く当てて、患者さんが口を開けるのを待つのも良いでしょう。
- 引き抜くタイミングと角度: 患者さんが口を閉じ、上唇で食べ物を取り込んだのを確認してから、スプーンを水平にゆっくりと引き抜きます。決して上にこすりつけないようにしましょう。
- 一口量: 多すぎず、少なすぎず、患者さんが無理なく飲み込める量にします。
適切な食具を選び、正しい使い方を実践することで、患者さんはより安全に、そして自分で食べる喜びを感じやすくなりますよ🥄✨。
喉ごし良く安全に!適切な食形態ととろみ調整のコツ💧
嚥下機能が低下している患者さんにとって、食べ物や飲み物の「形」や「とろみ」は、安全に食べるための超重要ポイントです!💪
患者さんの嚥下レベルに合っていないと、むせたり、誤嚥性肺炎の原因になったりすることも…。
ここでは、適切な食形態ととろみ調整の基本とコツをお伝えしますね。
1. 適切な食形態を選ぼう!
「食形態」とは、食べ物の固さや大きさ、まとまりやすさを調整した食事のことです。嚥下機能に合わせて、適切な形態を選ぶ必要があります。
- 食形態の種類(例):
- 普通食(きざみ食対応など): 食材を細かく刻んだり、柔らかく調理したもの。
- 軟菜食(ソフト食): 歯茎や舌でつぶせる固さのもの。
- ミキサー食・ペースト食: ミキサーにかけてなめらかにしたもの。まとまりを良くするために、とろみ剤やゲル化剤を使うこともあります。
- ゼリー食: ゼリー状に固めたもの。

- 基準を知ろう!「学会分類2021」: 日本摂食嚥下リハビリテーション学会が定めた「嚥下調整食分類2021」が、医療や介護の現場で広く使われています。この分類に基づいて、医師や言語聴覚士、管理栄養士と連携し、患者さんに最適なコード(段階)の食事を提供します。
- 注意が必要な食品: パサパサしたもの(パン、クッキー)、サラサラした液体、口の中でバラバラになるもの(ひき肉、刻み海苔)、貼り付きやすいもの(餅、海苔)、酸味が強いものなどは、誤嚥しやすい食品の代表例です。調理法を工夫したり、とろみをつけたりする配慮が必要です。
2. とろみ調整のキホンとコツ!
水分や汁物は、サラサラしていると、むせやすく誤嚥のリスクが高いため、「とろみ」をつけて飲み込みやすくします。
- とろみ剤(とろみ調整食品): 市販のとろみ剤を使うのが一般的です。でんぷん系、グアーガム系、キサンタンガム系などの種類があります。加熱不要で、飲み物や汁物に混ぜるだけで簡単にとろみがつけられます。
- とろみの段階: 「学会分類2021」では、とろみの強さを「薄いとろみ」「中間のとろみ」「濃いとろみ」の3段階に分類しています。どの段階が良いかは、患者さんの嚥下機能によります。
| とろみの段階(学会分類2021) | 特徴 | 例えるなら… |
|---|---|---|
| 薄いとろみ | スプーンを傾けると”すーっと”流れる。口の中でまとまりやすく、咽頭への流入速度が遅い。 | – |
| 中間のとろみ | スプーンを傾けると”とろとろ”流れる。 | ヨーグルトドリンク状 |
| 濃いとろみ | スプーンを傾けても形状がある程度保たれ、流れにくい。 | ケチャップ状 |
- とろみ付けのコツ:
- 正確に計量する: とろみ剤の量が多すぎても少なすぎてもダメ🙅♀️。製品の指示に従い、正確に計量しましょう。毎回同じスプーンを使うと安定します。
- ダマにならないように混ぜる: 先に飲み物を入れ、後からとろみ剤を加えて、すぐに手早くかき混ぜるのがコツです。ダマになると、かえって誤嚥のリスクになります。
- 時間を置く: とろみが安定するまでに少し時間がかかる製品もあります。
- 温度や飲み物の種類による影響: 同じ量のとろみ剤でも、飲み物の種類(お茶、ジュース、味噌汁など)や温度によって、とろみのつき方が変わることがあります。
- 味や見た目: とろみ剤によっては、味や色が変わることもあります。できるだけ影響の少ないものを選びたいですね。
- つけすぎ注意!: とろみが強すぎると、喉に貼り付いて誤嚥の原因になることもあります。適切な濃度を守りましょう。
患者さんの嚥下状態をしっかりアセスメントし、多職種(医師、言語聴覚士、管理栄養士など)と連携しながら、最適な食形態やとろみを提供することが、安全で美味しい食事支援の鍵となります🔑✨
市販の介護食品(ユニバーサルデザインフードなど)を活用するのも良い方法ですよ。

【ポイント②】”ごっくん”をサポート!明日から使える嚥下訓練メニュー💪
患者さんの「食べたい」という気持ちを支え、安全に食事を楽しんでもらうためには、嚥下機能の維持・向上が欠かせませんよね😊
嚥下訓練は、誤嚥を防ぎ、QOLを高めるための大切なアプローチです。
この章では、看護師さんが日々のケアの中で取り入れやすい嚥下訓練のメニューを、具体的な方法やポイントと共にご紹介します!
「ごっくん」をしっかりサポートして、患者さんの食べる喜びを守りましょう💖。
食前の新習慣!嚥下体操「パタカラ体操」やってみよう👄
「パタカラ体操」って聞いたことありますか?
これは、「パ」「タ」「カ」「ラ」という4つの音を発声することで、食べる・飲み込む機能に関わる口や舌の筋肉を鍛える、代表的な嚥下体操の一つです。食事の前に行うことで、お口の準備運動になり、誤嚥予防にも繋がりますよ。
パタカラ体操の効果って?✨
パタカラ体操には、こんな嬉しい効果が期待できます。
- 噛む力・飲み込む力の維持・向上: 口や舌の筋肉が鍛えられ、食べ物をしっかり噛んだり、スムーズに飲み込んだりする力がアップします。
- 唾液の分泌促進: 口腔内の刺激により唾液が出やすくなり、ドライマウスの予防にもなります。
- 発音がハッキリする: 舌や唇の動きが滑らかになり、言葉が明瞭になります。
パタカラ体操のやり方📣
パタカラ体操にはいくつかの方法があります。患者さんの状態に合わせて、やりやすいものから試してみましょう。各10回程度、はっきり聞こえるように発音するのがポイントです。慣れてきたら少し早く言ってみるのも良いでしょう。
-
単音の発音:
「パー、パー、パー…」
「ター、ター、ター…」
「カー、カー、カー…」
「ラー、ラー、ラー…」
一つ一つの音を意識して、唇や舌をしっかり動かしましょう。 -
連続の発音:
「パパパ、タタタ、カカカ、ラララ」
「パタカラ、パタカラ、パタカラ…」
リズミカルに、連続して発音します。 -
文の発音:
「パンダのたからもの、パンダのたからもの…」のように、「パ」「タ」「カ」「ラ」が含まれる短い文を繰り返して発音します。
「パ」「タ」「カ」「ラ」それぞれの音と鍛えられる機能💪
それぞれの音が、食べる・飲み込む動作のどの部分と関係しているかを知っておくと、より効果的に体操に取り組めますよ。
| 発音 | 鍛えられる力・機能 | 食べる・飲み込む5段階との関連 | ポイント |
|---|---|---|---|
| パ | 唇を閉じる力(食べ物を口からこぼさない) | 準備期 | 唇をしっかり閉じてから「パッ」と破裂させるように発音しましょう 。 |
| タ | 舌で食べ物を押しつぶす力、食べ物を上に持ち上げる力 | 口腔期 | 舌先を上の前歯の裏(歯茎)にしっかりつけて「タッ」と発音しましょう 。 |
| カ | 喉の奥を閉じる力(食べ物が気管に入るのを防ぐ) | 咽頭期 | 舌の奥を上あごの奥(軟口蓋)につけるようにして「カッ」と発音しましょう 。 |
| ラ | 舌を丸めて食べ物を喉の奥へ送り込む力、食べ物をまとめる力 | 口腔期 | 舌先を上の前歯の裏につけ、舌を丸めるようにして「ラッ」と発音しましょう 。 |
効果的に行うためのポイント💡
- 食事前に行う: 食事の30分~1時間前に行うのが理想的です。お口のウォーミングアップになります。
- 正しい姿勢で: 背筋を伸ばし、リラックスした状態で行いましょう。
- はっきりと大きな声で: 口や舌をしっかり動かすことを意識しましょう。
- 毎日続ける: 短時間でも良いので、毎日続けることが大切です。
- 楽しく!: 患者さんが楽しめるように、歌を取り入れたり、アプリを使ったりするのも良いですね。
パタカラ体操を食前の新習慣にして、患者さんの「食べる力」を応援しましょうね😊!
口腔機能を高める!間接訓練の種類と目的別アプローチ
嚥下訓練には、食べ物を使わずに行う「間接訓練(基礎訓練)」と、実際に食べ物を使って行う「直接訓練」があります。間接訓練は、誤嚥のリスクが高い方や、まだ直接訓練に進めない方でも安全に取り組めるのが特徴です。口腔ケアや嚥下体操、マッサージなど、様々な種類があり、それぞれ目的が異なります。患者さんの状態に合わせて、適切な訓練を選んでアプローチしましょう!💪
間接訓練ってどんなものがあるの?🤔
代表的な間接訓練と、その目的や簡単なやり方をご紹介しますね。
| 訓練の種類 | 目的 | 簡単なやり方・ポイント |
|---|---|---|
| 口腔ケア | 口腔内を清潔にし、細菌の増殖を抑え、誤嚥性肺炎を予防する。口腔内を刺激し、感覚機能を高める。 | 歯ブラシ、スポンジブラシ、舌ブラシなどを使って、歯、歯茎、舌、頬粘膜などを清掃する。保湿も重要。食前に行うと、誤嚥性肺炎のリスクを低減できる 。 |
| 嚥下体操(口唇・舌・頬の運動、首・肩の運動など) | 食べる・飲み込むために必要な筋肉(口唇、舌、頬、首、肩、胸郭など)を動かし、柔軟性や筋力を高める。嚥下反射を促す。 | 深呼吸、首のストレッチ(回す、前後左右に倒す)、肩の上げ下げ、頬を膨らませる・すぼめる、舌を前後左右上下に動かす、舌で口角を触る、など。パタカラ体操もこの一部です。 |
| 口腔周囲のマッサージ | 硬くなった筋肉を柔らかくし、リラックスさせる。血行を促進し、感覚を刺激する。 | 指や手のひらで、頬、口唇、顎の下などを優しくマッサージする。 |
| 呼吸訓練(深呼吸、口すぼめ呼吸、ブローイングなど) | 呼吸機能を高め、嚥下と呼吸のタイミングを整える。咳の力を強くし、誤嚥物を喀出しやすくする。鼻咽腔閉鎖機能を高める(ブローイング)。 | 腹式呼吸、口をすぼめてゆっくり息を吐く口すぼめ呼吸、ストローでコップの水をブクブク吹くブローイング、巻き笛を吹くなど。 |
| 発声訓練 | 声帯の動きを良くし、声門閉鎖機能を高める。嚥下に必要な器官の運動を促す。 | 「あー」「えー」など、できるだけ長く声を出す。歌を歌うのも効果的です。 |
| 頭部挙上訓練(シャキア訓練) | 喉頭を持ち上げる筋肉(舌骨上筋群など)を強化し、食道の入り口を開きやすくする。 | 仰向けに寝て、肩は床につけたまま、つま先を見るように頭だけ持ち上げる。 |
| アイスマッサージ(咽頭・口腔内冷却刺激法) | 凍らせた綿棒などで口の中や喉を刺激し、嚥下反射を誘発しやすくする。 | 凍らせた綿棒やスポンジブラシなどで、前口蓋弓や舌根部、軟口蓋などを軽く刺激する。ジュースなどを凍らせて使うと、味覚刺激も加わり効果的な場合があります。 |
| Kポイント刺激 | 臼歯後方の特定部位(Kポイント)を刺激し、開口や嚥下反射を促す。 | 綿棒や舌圧子などで、奥歯の後ろ(臼歯後三角の最後部・内側)を刺激する。 |
| メンデルゾーン手技 | 嚥下時に喉頭が十分に上がらない場合や食道の開きが不十分な場合に、喉仏の挙上を維持する感覚を学習する。 | 「ごっくん」と飲み込む際に、指で喉仏が最も上がった状態を数秒間保持するように促す(介助者が徒手で行う場合もある)。 |
| プッシング・プリング | 声門閉鎖を強化し、誤嚥を防ぐ。発声訓練の一環としても行われる。 | 両手を胸の前で押し合ったり(プッシング)、椅子に座って座面を引いたり(プリング)しながら、強く「あー」「えい」などと発声する。 |
| 咳嗽(がいそう)訓練 | 咳の力を強くし、誤嚥したものを喀出しやすくする。 | 深く息を吸い、「エヘン!」と強く咳をするように促す。 |
| 唾液嚥下訓練(空嚥下) | 唾液を飲み込む練習をし、嚥下反射を促す。 | 意識して唾液を「ゴクン」と飲み込む。飲み込みにくい場合は、舌を前に突き出したまま唾液を飲み込む方法(舌突出嚥下法)もある。 |
間接訓練を始める前に… ☝️
間接訓練は比較的安全ですが、始める前にはいくつかの注意点があります。
- 専門家の評価が大切: まずは医師や言語聴覚士(ST)など専門家による嚥下機能の評価を受け、どの訓練が適切か相談しましょう。
- 全身状態の確認: 患者さんの全身状態が安定していることが前提です。
- 目的の共有: 本人、家族、スタッフ間で訓練の目的を共有することが大切です。「間接訓練をすれば必ず食べられるようになる」といった誤解がないようにしましょう。
- 無理強いしない: 患者さんが嫌がる場合は無理強いせず、リラックスして楽しく取り組めるように工夫しましょう。
- 唾液誤嚥のリスクも考慮: 重度の嚥下障害がある場合は、唾液で誤嚥する可能性もあるため、吸引の準備などリスク管理も必要です。
間接訓練は、患者さんの「食べる力」をじっくり育む大切なステップです。毎日のケアの中に少しずつ取り入れて、根気強く続けていきましょうね😊。
食べ物を使った直接訓練、安全に進めるための注意点⚠️
間接訓練で口や喉の準備が整ってきたら、いよいよ実際に食べ物を使った「直接訓練(摂食訓練)」にステップアップです!🎉
直接訓練は、より実践的な嚥下運動の改善を目指しますが、常に誤嚥や窒息のリスクが伴うため、安全に進めることが何よりも大切です。
直接訓練を始める前に、必ずチェック! ✅
直接訓練を開始するには、いくつかの基準があります。これらをクリアしているか、医師や言語聴覚士(ST)さんと一緒にしっかり確認しましょう。
| 確認項目 | 具体的な基準(目安) |
|---|---|
| 意識レベル | 声かけにはっきり応答できる、指示が理解できる状態(例:JCS1桁)。食事に集中できること。 |
| 全身状態の安定 | バイタルサインが安定しており、発熱や呼吸状態の悪化などがないこと。基礎疾患がコントロールされていること。 |
| 呼吸状態 | SpO2が安定している(例:95%以上)、呼吸回数が落ち着いている(例:20回/分未満)。 |
| 嚥下反射の有無 | 唾液などを飲み込む反射(ゴクンという動き)が確認できること。RSST(反復唾液嚥下テスト)などで評価します。 |
| 咳反射の有無 | 誤嚥しそうになった時に、しっかり咳をして異物を喀出できる力があること。 |
| 口腔内の清潔 | 口腔内が清潔に保たれていること。汚れが多いと、誤嚥性肺炎のリスクが高まります。 |
| 本人の意欲 | 「食べたい」という気持ちがあること。 |
| リスク管理体制 | 誤嚥や窒息が起きた場合に、吸引などの対応がすぐにできる体制が整っていること。 |
直接訓練、こんな時はストップ!中止基準 🚨
訓練中に以下のような状態が見られたら、無理せず訓練を中止し、医師やSTさんに報告・相談しましょう。
- 頻繁なむせや、湿っぽいガラガラ声(湿性嗄声)が続く
- 発熱
- 痰の量が増えたり、性状が悪化したりする
- 血液検査で炎症反応(CRP、WBCなど)が高くなる
- 意識状態が悪化する
- 全身状態が悪化する(顔色が悪い、呼吸が苦しそうなど)
安全に進めるための7つのポイント ✨
1.専門家の指示のもとで!
必ず医師や歯科医師、言語聴覚士の指示と指導のもとで行いましょう。看護師だけで判断せず、チームで連携することが重要です。
2.少量から、慎重に!
最初は嚥下訓練用のゼリーなど、飲み込みやすいもの(嚥下調整食コード0tなど)をティースプーン1杯程度から始めます。患者さんの様子を見ながら、少しずつ量や形態をステップアップしていきます。
3.正しい姿勢で!
間接訓練と同様に、安定した座位で、顎を軽く引いた姿勢が基本です。
4.適切な食形態を選ぶ!
患者さんの嚥下レベルに合った食事形態(ゼリー、ペースト、ソフト食など)やとろみを選びます。学会分類などを参考に、多職種で検討しましょう。
5.一口量とペースを守る!
ティースプーンなど小さめのスプーンを使い、一口量は少量にします。患者さんの嚥下(ゴクン)をしっかり確認してから、次のひとさじを運びましょう。焦りは禁物です🙅♀️。
6.よーく観察する! 集中して観察! 食事中はテレビを消すなど、静かで落ち着いた環境を作りましょう。
以下の項目を注意深く観察します。
-
- 顔色、呼吸状態(回数、深さ、努力呼吸の有無)、覚醒状態
- むせ、咳、声の変化(ガラガラ声など)
- 口腔内の食物の残り(口腔内残渣)
- 食事の進み具合、一口量、食べるペース、疲労のサイン
7.嚥下を助ける工夫も!
-
- 嚥下の意識化: 「ゴクンと飲み込みましょう」と声をかけ、嚥下を意識してもらいます。
- 複数回嚥下(空嚥下): 一口ごとに、食べ物がなくなるまで2~3回ゴクンゴクンと唾液を飲み込むように促します。咽頭に残った食べ物を送り込むのに役立ちます。
- 交互嚥下: 固形物とゼリーなどの水分を交互に食べることで、口や喉に残った食べ物を洗い流すように促します。
- 頸部回旋嚥下(横向き嚥下): 麻痺がある場合など、食べ物が通過しやすい健側(麻痺のない側)に頸部を回旋させて飲み込む方法です。
直接訓練は、患者さんの「食べる喜び」に直結する大切なリハビリです。安全第一で、焦らず、一歩一歩進めていきましょうね😊。
訓練効果を高める!多職種連携のポイント🤝
摂食嚥下障害のある患者さんのリハビリテーションは、看護師だけ、あるいは特定の専門職だけで完結するものではありません。
医師、歯科医師、言語聴覚士(ST)、理学療法士(PT)、作業療法士(OT)、管理栄養士、薬剤師など、多くの専門職がそれぞれの専門性を活かして関わる「チームアプローチ」が不可欠です。
多職種が連携することで、より包括的で質の高いケアを提供でき、訓練効果を最大限に高めることができるんです✨
摂食嚥下に関わる主な職種と役割(例) 👨⚕️👩⚕️
| 職種 | 主な役割(例) |
|---|---|
| 医師 | 診断、治療方針の決定、全身状態の管理、検査(嚥下造影検査(VF)や嚥下内視鏡検査(VE)など)の指示・実施、合併症の管理。 |
| 歯科医師 | 口腔内の診察、虫歯や歯周病の治療、義歯の調整、口腔ケアの指導、口腔機能の評価。VFやVEの実施に関わることも。 |
| 看護師 | 日常生活における患者さんの状態観察(食事の様子、誤嚥のサイン、バイタルサインなど)、基本的な口腔ケア、食事介助、安全な嚥下のための環境調整、服薬管理、精神的サポート、患者さん・家族への指導、多職種間の情報共有と連携のハブ役。摂食嚥下障害看護認定看護師はより専門的な評価やケアを行う。 |
| 言語聴覚士(ST) | 嚥下機能の専門的な評価(スクリーニング、VF・VEなど)、個別的な嚥下訓練プログラムの立案と実施(間接訓練、直接訓練)、食形態や食事環境のアドバイス、コミュニケーション障害への対応。 |
| 理学療法士(PT) | 全身の運動機能の評価とリハビリテーション、呼吸機能訓練、適切な食事姿勢の指導、耐久性の向上。 |
| 作業療法士(OT) | 日常生活動作(ADL)の評価と訓練、食事動作の訓練(自助具の選定・作成、食べやすい食器の工夫など)、高次脳機能障害への対応。 |
| 管理栄養士 | 栄養状態のアセスメント、適切な栄養量・栄養バランスの食事計画、嚥下調整食の提案・調整、食形態の指導、栄養指導。 |
| 薬剤師 | 薬剤の副作用(嚥下機能への影響など)の評価、服薬方法の工夫(剤形変更など)の提案。 |
看護師が輝く✨多職種連携のポイント
看護師は、24時間患者さんのそばにいる存在として、多職種連携において非常に重要な役割を担います。
-
情報収集と的確な情報提供(繋げる役割) 🗣️
日々のケアの中で得られる患者さんの食事の様子、誤嚥のサイン、バイタルサイン、精神状態、食事への希望や不安などを細やかに観察・記録し、それを他職種に的確に伝えることが大切です。特に、言語聴覚士が嚥下評価や訓練計画を立てる上で、看護師からの情報は非常に貴重です。「夜間の痰の量はどうだったか」「どんな時にむせやすいか」など、具体的な情報を共有しましょう。 -
共通言語の理解と活用 📝
他職種が使う専門用語(例:「喉頭侵入」「嚥下反射惹起遅延」など)を理解し、検査結果やカンファレンスでの内容を正しく把握することが、スムーズな連携の第一歩です。分からないことは積極的に質問しましょう。 -
他職種の専門性の理解と尊重 🤝
それぞれの専門職がどのような視点で患者さんを見ているのか、どんな強みを持っているのかを理解し、尊重する姿勢が大切です。 -
チームカンファレンスへの積極的な参加と発言 💬
定期的なカンファレンスは、情報を共有し、目標や方針を統一するための絶好の機会です。看護師の視点から積極的に意見を述べ、患者さんの代弁者としての役割も果たしましょう。 -
患者さん・家族と多職種の「橋渡し」 🌉
患者さんやご家族の思いをチームに伝えたり、専門職からの情報を分かりやすく伝えたりと、双方のコミュニケーションを円滑にする「橋渡し役」も看護師の重要な役割です。 -
多職種からの指示・助言の確実な実行とフィードバック 🔄
STから指導された訓練方法や、栄養士から提案された食事形態などを日々のケアに確実に落とし込み、その結果や患者さんの反応をフィードバックすることで、より良いケアに繋がります。
連携をスムーズにするコミュニケーションのコツ ❤️
- 「報告・連絡・相談(ホウレンソウ)」の徹底: 基本ですが、やはり重要です。
- 相手への感謝とリスペクトを忘れずに: 「ありがとう」「助かります」の一言が、良い関係を築きます。
- 「ちょっとしたこと」も気軽に話せる関係づくり: 普段からの挨拶や声かけを大切にし、記録に残らないような「なんとなく気になる」情報も共有できる風通しの良い雰囲気を作りましょう。
- 目的・ゴールを共有する: 「患者さんのために」という共通の目標を持つことが、チームの結束力を高めます。
多職種が一つのチームとして機能することで、患者さん一人ひとりに最適な嚥下リハビリテーションを提供できます。
看護師の皆さんがその中心となって、チーム医療を盛り上げていきましょう!😊
アセスメントから計画、実施、そして評価という看護過程をしっかり回して、患者さんの「食べたい」気持ちを応援していきましょうね!😊
【ポイント③】肺炎リスクを激減!✨ キラッと清潔、口腔ケアの極意
お口のケア、つまり口腔ケアは、ただお口をキレイにするだけじゃないんです✨
実は、高齢者の方などに多い「誤嚥性肺炎」のリスクをぐーんと減らすための、とっても大切なケアなんですよ!💖
この章では、口腔ケアの効果を最大限に引き出すための「タイミング」「テクニック」「保湿」、そしてケア中の「安全な体位」といった、キラッと光る✨極意をお伝えしますね!
食前?食後?🤔 口腔ケアのベストタイミングとは
口腔ケアって、「いつやるのが一番いいの?」って迷うこと、ありますよね🤔
実は、食前と食後、それぞれに大切な意味があるんです!
- 食後の口腔ケア:
- 目的: 食べ物のカス(食渣)を取り除くこと。
- なぜ大切?: 食べカスが多く残っていると、それが誤嚥や窒息の原因になることがあります。食後すぐにケアすることで、お口の中をきれいにし、スッキリさせることができます。毎食後に行うのが基本とされています。
- 食前の口腔ケア:
- 目的: 口腔内の細菌数を減らすこと、唾液の分泌を促すこと。
- なぜ大切?: 食事の前に口の中をきれいにしておくことで、万が一、食事中や食後に誤嚥してしまっても、肺に入る細菌の量を減らすことができ、誤嚥性肺炎の予防につながります。また、口腔ケアの刺激で唾液が出やすくなり、お口の準備運動にもなりますよ。
- その他のタイミング:
- 就寝前: 睡眠中は唾液の分泌が減り、細菌が増えやすくなるため、寝る前のケアも重要です。念入りなケアが必要な場合は、食前・食後に加えて就寝前にも行うことがあります。
- 経口摂取していない方: 口から食事をとっていない方でも、口腔ケアは絶対に必要です!。口を使っていないと唾液が減って乾燥しやすく、細菌が繁殖しやすい状態になっています。この細菌だらけの唾液を誤嚥すると肺炎のリスクが高まるため、むしろより丁寧なケアが必要です。
結論としては…
食後のケアで食べカスを取り除き、食前のケアで細菌を減らして肺炎を予防する、という両方の視点が大切ですね!
患者さんの状態や状況に合わせて、最適なタイミングと回数を考えていきましょう😊
汚れを見逃さない!効果的なブラッシング&清掃テクニック🪥
口腔ケアで大切なのは、汚れをしっかり、でも優しく取り除くこと。
ここでは、効果的なブラッシングと清掃のテクニックを見ていきましょう!
基本のブラッシング術:
- 動かし方: 歯ブラシは「小さく細かく」動かすのが基本です。ゴシゴシと力を入れる必要はありません。力を入れすぎると歯茎を傷つけたり、本当に汚れを落としたい歯と歯茎の境目(歯肉溝)や歯と歯の間に毛先が届かなかったりします。
- 目的: 歯の表面に付着したネバネバした細菌の塊(バイオフィルム)を破壊することです。
- 歯ブラシ選び: ヘッドは小さめ(前歯2本分くらい)、毛の硬さは「ふつう」が基本。歯茎が腫れていたり出血しやすい方には「やわらかめ」を選びましょう。
使う道具いろいろ: 状況に合わせて使い分けましょう!
| 道具の種類 | 主な用途・特徴 |
|---|---|
| 歯ブラシ | 基本的な歯垢除去。ヘッドの大きさや毛の硬さを選ぶ。 |
| スポンジブラシ | 粘膜の清掃、保湿剤の塗布、出血しやすい方や口内炎がある場合に。使い捨てが基本。 |
| 歯間ブラシ・フロス | 歯と歯の間の汚れ除去。 |
| 舌ブラシ | 舌の汚れ(舌苔)の除去。舌の奥から手前に優しく動かす。無理に全部取ろうとしないこと。 |
| 吸引付きブラシ | 嚥下機能が低下している方、うがいができない方に。ケア中の水分や唾液、汚れを吸引しながら清掃できる。 |
| ガーゼ | 指に巻いて粘膜の汚れを拭き取る。 |
清掃テクニックのポイント:
- 乾燥している場合はまず保湿: 口腔内が乾燥している状態でいきなりブラッシングすると、粘膜を傷つける恐れがあります。まず水スプレーや湿らせたスポンジブラシで加湿しましょう。
- ブラッシング後の汚染水は確実に除去: ブラッシングで剥がれた歯垢や細菌を含んだ唾液や水分は、誤嚥すると非常に危険です。うがいができない患者さんの場合は、吸引器を使ってしっかり口腔外へ排出しましょう。
- 舌苔の除去は優しく: 舌の表面を傷つけないように、柔らかいブラシやスポンジブラシで奥から手前に向かって優しく汚れを取り除きます。
- 高リスク患者への工夫: うがいができない患者さんには、水を使わず保湿ジェルやポビドンヨード(PV-I)液を含ませた歯ブラシでブラッシングする方法も提案されています。これにより、口腔内への細菌の拡散を抑えつつ清掃できる可能性があります。
患者さん一人ひとりの状態(歯の有無、粘膜の状態、嚥下機能、開口の程度など)をしっかりアセスメントして、適切な道具と方法を選ぶことが大切ですね😉✨。
保湿ケアも忘れずに!乾燥を防ぐアイテム活用術💧
お口の中の「うるおい」、実はとっても大事なんです!唾液には、口の中を洗い流したり、細菌の増殖を抑えたり、粘膜を保護したりする、たくさんの重要な働きがあります。口腔ケアでは、汚れを落とすだけでなく、この「うるおい」を保つことも意識しましょうね。
なぜ保湿が大切なの?
- 乾燥によるトラブル防止: 口腔内が乾燥すると、食べ物がまとまりにくくなったり、粘膜が傷つきやすくなったりします。ケア時に痛みや出血を引き起こすことも。
- 唾液の働きをサポート: 唾液が少ないと、自浄作用や抗菌作用が低下し、感染が起こりやすくなります。
- 快適性の向上: 口腔内のネバネバ感や不快感を軽減し、患者さんの快適性を高めます。
- NPO患者さんには特に重要: 口から食事をとっていない方は、唾液の分泌が減少しがちなので、特に積極的な保湿ケアが必要です。
保湿ケアのタイミング:
- ケアの前: 口腔内が乾燥している場合は、ケアを始める前にまず加湿・保湿します。
- ケアの後: 清掃後に保湿剤を塗布し、うるおいをキープします。
保湿ケアの方法とアイテム活用術:
- 口腔内の加湿:
- 水や生理食塩水をスプレーする。
- 水に浸して固く絞ったスポンジブラシで、粘膜を優しくタッピングするように湿らせる。
- 保湿剤の使用:
- 種類: ジェルタイプ、スプレータイプ、液体タイプ(マウスウォッシュ)などがあります。患者さんの好みや使いやすさで選びましょう。
- 使い方: 清潔な指やスポンジブラシで、口腔内全体(頬の内側、上あご、舌、唇など)に薄く、まんべんなく塗り広げるのがコツです。厚く塗りすぎると、かえって固まってしまうことがあるので注意しましょう。
- 保湿ジェルの効果: 口腔内の水分蒸発を防ぎ、うるおいを長時間保ちます。乾燥した汚れを軟化させて除去しやすくする効果も期待できます。
- リップケア: 唇の乾燥やひび割れを防ぐために、ワセリンやリップクリームを塗布しましょう。
- 唾液分泌の促進:
- 唾液腺マッサージ: 耳下腺、顎下腺、舌下腺のあたりを優しくマッサージすることで、唾液の分泌を促す効果が期待できます(ただし、貯留唾液を押し出すだけという指摘や、脱水時のリスクも考慮が必要)。
- 口腔体操: 舌や口を動かす体操も唾液分泌を促します。
- 水分補給: 全身の水分が足りていることも大切です。
- 経口摂取の維持: 可能であれば、”食べる”こと自体が最大の唾液分泌促進になります。
お口がうるおっていると、患者さんも気持ちが良いですし、感染予防にもつながります。
ぜひ、日々のケアに保湿の視点を取り入れてみてくださいね😊💧
口腔ケア時の誤嚥を防ぐポジショニングと注意点☝️
口腔ケア中に、水や唾液、汚れなどを誤嚥させてしまわないか、心配になることがありますよね😥
安全にケアを行うためには、適切なポジショニングといくつかの注意点を守ることがとても大切です!
誤嚥を防ぐポジショニングのキホン📐:
- 基本は座位・頭部挙上: 可能であれば、椅子に座ってもらうか、ベッドの頭側を上げた(ギャッジアップ)姿勢で行います。角度は、患者さんが楽で、かつ安全な角度に調整しましょう。食事介助時の推奨角度(30~60度など)も参考にできますが、口腔ケアに特化した最適な角度は患者さんの状態によります。
- 最重要ポイント!「顎を引く」姿勢: 口腔ケア中は、**必ず顎を引いた姿勢(頸部軽度屈曲位)**を保ってもらいましょう。顎が上がっていると、気道が開きやすくなり、水や唾液が気管に入りやすくなってしまいます。枕やクッションを使って、顎が引けるように頭の高さを調整します。
- 側臥位(横向き)の活用: 意識レベルが低い方や、唾液・分泌物が多い方、自分でうまく排出できない方の場合は、側臥位(横向き)で行うと、唾液などが口の片側に溜まり、自然に排出しやすくなるため、誤嚥のリスクを減らせます。麻痺がある場合は、健側(麻痺のない側)を下にするなどの工夫も有効な場合があります。
ケア中の注意点と工夫☝️:
- 吸引の準備と実施: 誤嚥リスクが高い患者さんの場合は、必ず吸引器を準備し、すぐに使える状態にしておきましょう。ケア中に唾液や水分、汚れなどが溜まってきたら、こまめに吸引します。
- 水分の量に注意: 口腔内を湿らせたり、すすいだりする際に使用する水の量は最小限にします。スポンジブラシを使う場合は、しっかり絞ってから使用しましょう。
- 患者さんの状態観察: ケア中は常に患者さんの表情、呼吸状態(苦しそうでないか、呼吸数が変わっていないか)、顔色、咳き込みやむせ込みがないか、声の変化(ガラガラ声になっていないか)などを注意深く観察しましょう。異変があればすぐにケアを中断します。
- 無理のない開口: 口を開けてもらうのが難しい場合でも、無理やりこじ開けようとせず、開口器(バイトブロック)などを適切に使用しましょう。
- 声かけ: これから何をするのか、一つ一つ声をかけながら行うことで、患者さんの不安を和らげ、協力が得られやすくなります。
- 気管内挿管中のケア: 人工呼吸器を使用している患者さんの場合は、ケア前にカフ圧を確認し、カフの上部に溜まった分泌物を吸引してからケアを開始することが重要です。ケア中も適宜吸引を行いましょう。
安全なポジショニングと細やかな観察、そして吸引などの準備をしっかり行うことで、口腔ケアに伴う誤嚥のリスクを最小限に抑えることができます。
患者さんが安心してケアを受けられるように、これらのポイントをしっかり実践していきましょうね😊👍

明日からの看護が変わる!誤嚥予防で患者さんの笑顔を守ろう😊
ここまで、誤嚥のリスク評価から具体的なケアのテクニックまで、たくさんのポイントを見てきましたね!一つ一つのケアは小さくても、積み重ねることで、患者さんの「食べたい」という気持ちを支え、誤嚥や肺炎のリスクから守ることができます。誤嚥予防は、患者さんのQOL(生活の質)を守り、笑顔を引き出すための、看護師としての大切な役割の一つです❤️。最後に、これまでのポイントをおさらいし、明日からのケアで意識したいことをチェックリストにまとめました。一緒に確認して、自信を持って患者さんと向き合っていきましょう!💪
【まとめ】誤嚥予防3つのポイントおさらい✅
安全な食事支援と誤嚥性肺炎予防のために、特に重要となる3つのポイントをおさらいしましょう!
| ポイント | 内容 |
|---|---|
| ① 安全な食事介助 | 正しいポジショニング(顎を引く!)、患者さんのペースに合わせた介助、適切な食形態・とろみ調整、食具の選択と使い方など、食事場面での安全確保を徹底します🍽️📐。 |
| ② 効果的な嚥下訓練 | 食前の嚥下体操(パタカラ体操など)や口腔機能訓練(間接訓練)、専門家の指導のもとでの直接訓練などを通じて、患者さんの「飲み込む力」を維持・向上させます💪👄。 |
| ③ 徹底した口腔ケア | 食前・食後のケアで口腔内を清潔に保ち、細菌の増殖を抑制します。保湿ケアも忘れずに行い、口腔内の環境を整えることで、誤嚥性肺炎のリスクを低減します✨🪥。特に経口摂取していない方も重要です。 |
これらの3つのポイントは、それぞれ独立しているようで、実は密接に関連しています。例えば、口腔ケアで口の中がきれいになれば、嚥下訓練の効果も高まり、安全な食事にも繋がりますよね😊。バランス良く取り組むことが大切です!
継続が力なり!日々のケアで意識したいことリスト🌟
誤嚥予防は、毎日の地道なケアの積み重ねが何よりも大切です。以下のリストを参考に、日々の看護実践を振り返ってみましょう!
| チェック項目 | 具体的な行動・視点 |
|---|---|
| アセスメント | |
| □ 患者さんの覚醒レベル、意識状態を確認していますか? | 食事前に必ず声かけなどで確認。鎮静薬など薬剤の影響も考慮。 |
| □ 口腔内の状態(乾燥、汚れ、義歯の適合など)をチェックしていますか? | 食前のチェックは肺炎予防にも繋がります。 |
| □ 食事中の subtle な誤嚥サインを見逃していませんか? | ムセだけでなく、声の変化、咳、呼吸状態、疲労感なども観察。 |
| □ 定期的に嚥下スクリーニングを行っていますか? | RSST、MWST、フードテストなどを活用し、変化を捉える。 |
| □ 薬剤が嚥下機能に与える影響を考慮していますか? | 鎮静薬、抗精神病薬、抗コリン薬などの副作用に注意。 |
| 食事ケア | |
| □ 食事時のポジショニングは適切ですか?(顎引き、安定性) | 座位でもベッド上でも、顎を引いた安全な姿勢を確保。 |
| □ 患者さんのペースに合わせて介助していますか?(一口量、スピード) | 焦らず、嚥下を確認してから次へ。 |
| □ 食形態やとろみは患者さんの嚥下レベルに合っていますか? | 多職種と連携し、定期的に見直しを。 |
| □ 食事環境は整っていますか?(静かな環境、集中できる雰囲気) | テレビを消すなど、食事に集中できる環境づくり。 |
| 嚥下訓練・口腔ケア | |
| □ 食前の嚥下体操(パタカラ体操など)を習慣化できていますか? | 口や舌の準備運動で誤嚥予防。 |
| □ 口腔ケアは適切なタイミング(食前・食後・就寝前)に行えていますか? | それぞれのタイミングに意味があります。経口摂取していない方も忘れずに。 |
| □ 効果的な清掃テクニック(ブラッシング、舌苔除去など)を実践できていますか? | 優しく、しかし確実に汚れを除去。吸引の活用も。 |
| □ 口腔内の保湿ケアを行っていますか? | 乾燥は様々なトラブルの原因に。保湿剤をうまく活用💧。 |
| □ 口腔ケア時の誤嚥を防ぐポジショニングと注意点を守れていますか? | 顎引き姿勢と吸引準備は必須!。 |
| 連携・その他 | |
| □ 誤嚥リスクやケアについて、多職種(医師、ST、栄養士など)と情報共有していますか? | チームアプローチが質の高いケアの鍵🤝。 |
| □ 患者さんや家族への説明・指導は十分ですか? | ケアへの理解と協力を得るために重要。 |
| □ ケアの効果を評価し、計画を見直していますか? | 看護過程を回し、個別性を追求。 |
| □ 自分自身の知識・技術のアップデートを意識していますか? | 新しい情報を取り入れ、ケアの質を高め続ける意識が大切✨。 |
このリストはあくまで一例です。患者さんの状態に合わせて、さらに必要な項目を追加したり、優先順位を考えたりしてみてくださいね。日々の小さな心がけが、患者さんの大きな安心と笑顔につながりますように…❤️応援しています!😊