「胸膜癒着術ってどんな看護が必要なの?」
「薬剤によって対応が違うって聞いたけど、どうすればいいの?」
そんな疑問や不安を感じたこと、ありませんか?😥
呼吸器疾患の患者さんを受け持つ中で、突然オーダーされる胸膜癒着術。
「え、これって体位変換いるの?」「副作用って何が起こるの?」と、現場で戸惑った経験のある方も多いはずです。
この記事では
✅ 胸膜癒着術とは?目的や仕組み
✅ 使用される薬剤の違いとケアのポイント
✅ 看護師が行う観察項目・体位変換・教育内容
✅ 術後によくある副作用とその対応
が分かりますよ♪👩⚕️📖✨
胸膜癒着術の看護は、「薬剤の特性」や「術後リスク」を理解した上で、適切な観察とケアを行うことがとても大切です💡
とくに、体位変換の必要性や発熱・疼痛への対応など、術後の観察力と判断力が求められます。
この記事では、
看護師として胸膜癒着術に自信を持って対応できるように、基本の流れから薬剤別の注意点、術後ケア、よくあるトラブル対応まで、やさしく丁寧に解説していきます😊✨
「引継ぎがなくても大丈夫!」と思えるような実践ガイドを目指しているので、ぜひ最後まで読んでみてくださいね♪
🩺 そもそも「癒着術」ってなに?看護師が知っておきたい基礎知識
胸膜癒着術という言葉を聞いて、「癒着って聞くと何だか怖そう…」と思う方もいらっしゃるかもしれませんね💦
でも実は、患者さんの苦痛を軽減する大切な治療法なんです!
ここでは、看護師として胸膜癒着術に関わる前に押さえておきたい基本的な知識を、分かりやすく解説していきますね✨
処置の目的から看護師の役割まで、現場で「あ、そういうことだったのか!」と納得できるような内容をお届けします🌟
癒着術(胸膜癒着術)ってどんな処置?
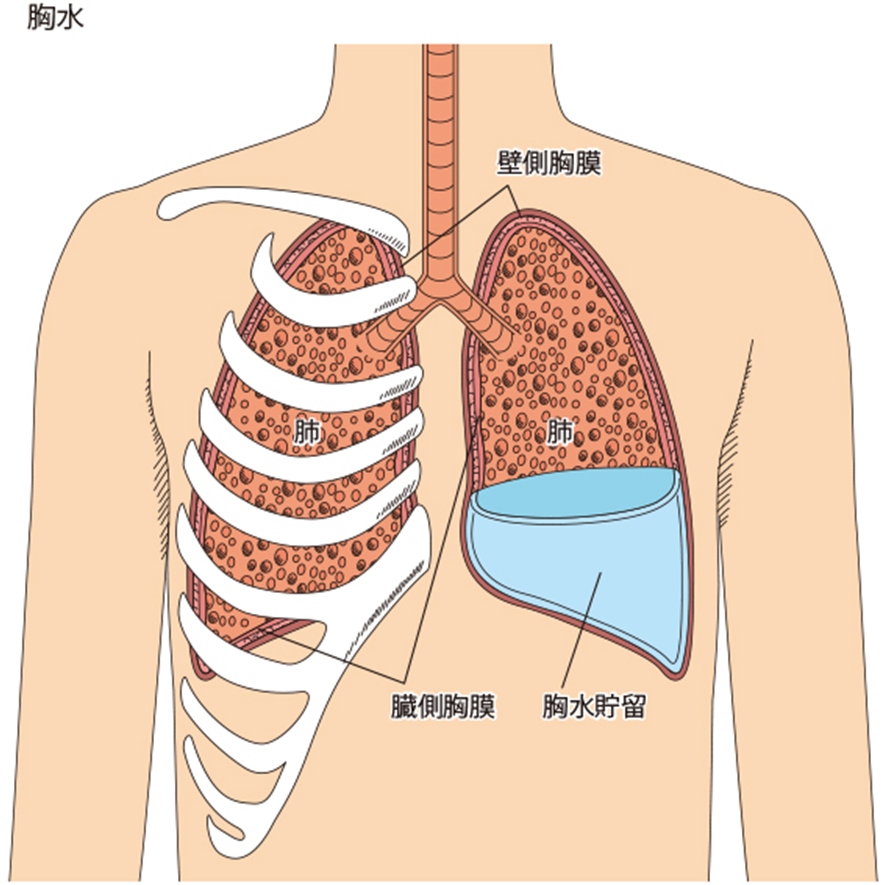
胸膜癒着術とは、胸水が繰り返し貯留する患者さんに対して、胸膜同士を意図的に癒着させて胸水が溜まる空間をなくす処置のことです💡
「癒着」と聞くと、なんだか体に悪いことのように感じてしまいますが、この場合は治療を目的とした「良い癒着」なんですよ😊
胸膜癒着術の仕組み
正常な状態では、肺を覆う2枚の胸膜(臓側胸膜と壁側胸膜)の間には、わずかな隙間があります。
この隙間に胸水が異常に溜まってしまうのが胸水貯留です。
| 正常な状態 | 胸水貯留状態 | 癒着術後 |
|---|---|---|
| 胸膜間に少量の胸水 | 大量の胸水が貯留 | 胸膜が癒着し隙間がない |
| 呼吸に支障なし | 呼吸困難などの症状 | 胸水貯留を防止 |
胸膜癒着術では、胸腔内に薬剤を注入して胸膜に炎症を起こし、その炎症が治癒する過程で胸膜同士を癒着させるんです🔬
使用される主な薬剤
| 薬剤名 | 種類 | 特徴 |
|---|---|---|
| タルク | 鉱物製剤 | 癒着効果が高い、発熱が比較的少ない |
| OK-432(ピシバニール) | 抗がん剤 | 免疫賦活作用もある |
| ブレオマイシン | 抗がん剤 | 肺線維症のリスクあり |
| ミノマイシン | 抗生物質 | 比較的軽度の副作用 |
どうして癒着させるの?目的と適応疾患
「なぜわざわざ癒着させるの?」と疑問に思う看護師さんも多いと思います🤔
実は、胸膜癒着術には患者さんにとって大きなメリットがあるんです!
胸膜癒着術の目的
主な目的は「難治性胸水の根本的な治療」です✨
通常の胸水治療では、胸腔ドレーンで胸水を排出したり、利尿剤で胸水を減らしたりしますが、癌性胸膜炎などの場合は胸水を抜いてもすぐに溜まってしまいます😰
効果については、タルクによる胸水コントロールは85%の症例で成功し、3カ月以上の肺の再拡張は49%で得られています。
そこで胸膜癒着術を行うことで:
- 胸水が溜まる空間そのものをなくす
- 繰り返し穿刺や胸腔ドレーン挿入の必要がなくなる
- 患者さんの苦痛とQOL向上に繋がる
適応疾患と実施条件
主な適応疾患
| 疾患 | 特徴 | 癒着術の効果 |
|---|---|---|
| 癌性胸膜炎 | 肺がん、乳がんなどの胸膜転移 | 胸水コントロールにより呼吸困難改善 |
| 悪性中皮腫 | アスベスト曝露による悪性腫瘍 | 症状緩和とQOL向上 |
| 難治性気胸 | 繰り返す自然気胸 | 再発予防効果 |
| 良性胸水 | 心不全、肝硬変など | 内科的治療抵抗例 |
実施の条件
- 胸水排出量が150ml/日以下になっている
- 全身状態が安定している
- 肺の再膨張が良好
- 予後が3か月以上見込める
看護師が関わる場面って?処置前〜術後まで
「胸膜癒着術って、看護師はどんな風に関わるんだろう?」と気になりますよね🤗
実は、処置前から術後まで、看護師の役割はとても重要なんです!
処置前の看護師の役割
1. 患者・家族への説明と心理的サポート 💕
- 処置の必要性や方法について、分かりやすく説明
- 不安や疑問に対する傾聴と適切な情報提供
- 家族への説明と理解促進
2. 術前準備とアセスメント 📋
- バイタルサインの測定と記録
- 呼吸状態の観察(呼吸音、呼吸困難の程度)
- 血液検査データの確認
- 胸部X線写真の確認
処置中の看護師の役割
1. 患者の安全確保と状態観察 🛡️
- バイタルサインの継続的モニタリング
- 意識レベルの確認
- 呼吸困難や胸痛の有無をチェック
2. 医師のサポートと物品管理 🏥
- 必要物品の準備と管理
- 薬剤の準備と投与介助
- 体位変換の介助
術後の看護師の役割
1. 合併症の早期発見と対応 🔍
| 観察項目 | 正常範囲 | 異常時の対応 |
|---|---|---|
| 体温 | 37.5℃以下 | 解熱剤投与、医師報告 |
| 疼痛 | NRS 3以下 | 鎮痛剤投与、体位調整 |
| 呼吸状態 | SpO2 95%以上 | 酸素投与、医師報告 |
| 胸腔ドレーン | 150ml/日以下 | 排液量・性状の観察 |
2. 患者ケアと生活援助 🤝
- 疼痛管理と安楽な体位の工夫
- 食事や睡眠の援助
- 感染予防対策
- 精神的サポート
3. 退院指導と継続看護 🏠
- 症状観察のポイント指導
- 日常生活の注意点説明
- 外来受診の必要性について
看護師として胸膜癒着術に関わる際は、患者さんの身体的・精神的な苦痛を最小限に抑えながら、安全で効果的な処置が行えるよう支援することが大切ですね✨
次の章では、具体的な施術方法について詳しく見ていきましょう!
💉 癒着術はどうやって行うの?流れと使用薬剤をやさしく解説
胸膜癒着術の基本がわかったところで、「実際にはどんな手順で行うの?」「使う薬剤はどう選ぶの?」と具体的な処置について気になりますよね🤔
看護師として患者さんのケアに関わる際、処置の流れを理解していると「今どの段階なのか」「次に何が起こるのか」がわかって、より適切な看護ができるようになります✨
ここでは、胸膜癒着術の実際の手技から、よく使われる薬剤の特徴まで、現場で「なるほど!」と思えるような詳しい解説をお届けしますね🌟
手技のざっくり流れを解説!🩹
胸膜癒着術は、大きく分けて3つのステップで行われます。
「思ったより複雑そう…」と感じるかもしれませんが、一つずつ丁寧に見ていけば、きっと理解できますよ💪
胸腔ドレーン挿入
胸膜癒着術の第一歩は、胸腔ドレーンの挿入です🏥
挿入部位と方法
- 挿入部位:通常は第4〜6肋間、中腋窩線上
- ドレーンサイズ:20〜28Fr(患者の体格と胸水量に応じて選択)
- 挿入方法:局所麻酔下でトロカール法またはブラント法
看護師の役割
| タイミング | 看護師の役割 | 具体的な内容 |
|---|---|---|
| 挿入前 | 患者説明と準備 | 体位の調整、バイタルサイン測定、必要物品の準備 |
| 挿入中 | 患者の安全確保 | 意識レベル・呼吸状態の観察、患者の不安軽減 |
| 挿入後 | 状態観察 | 挿入部の止血確認、ドレーンの固定状態チェック |
注意すべきポイント ⚠️
- 挿入時の気胸や出血のリスク
- 患者の疼痛や不快感への配慮
- 無菌操作の徹底
胸水の排液と薬剤注入
ドレーンが挿入されたら、次は胸水の十分な排液を行います💧
排液の条件
- 目標排液量:150ml/日以下になるまで
- 排液期間:通常1〜3日間
- 排液速度:急激な排液は避け、1時間に1000ml以下
薬剤注入の手順
1.前投薬の投与
- 1%キシロカイン 20〜30ml(局所麻酔)
- 必要に応じて鎮痛剤の前投与
2.薬剤の準備と注入
- 選択された薬剤を生理食塩水で希釈
- 注入量:通常50〜100ml
- 注入速度:ゆっくりと確実に
3.注入後の処置
- ドレーンのクランプ
- 注入時間の記録
薬剤注入時の観察ポイント 👀
| 観察項目 | 正常範囲 | 異常時の対応 |
|---|---|---|
| 血圧 | 前値の±20mmHg以内 | 医師報告、昇圧剤準備 |
| 心拍数 | 60〜100bpm | 心電図モニター継続 |
| 呼吸状態 | SpO2 95%以上 | 酸素投与準備 |
| 意識レベル | 清明 | 迷走神経反射の可能性 |
クランプ・体位変換・ドレーン再開まで
薬剤注入後の管理が、癒着術成功の鍵となります🔑
クランプ期間の管理
- クランプ時間:通常2〜4時間
- クランプ中の観察:呼吸困難、胸痛の有無
- 患者の訴え:「息苦しい」「胸が痛い」などの症状に注意
体位変換の実施 🔄
体位変換は、薬剤を胸腔内に均等に行き渡らせるために重要です!
| 体位変換のスケジュール例 |
|---|
| 1. 右側臥位(15分) |
| 2. 仰臥位(15分) |
| 3. 左側臥位(15分) |
| 4. 座位(15分) |
| 5. 腹臥位(15分) |
| 6. 頭部下降位(15分) |
体位変換時の注意点
- 患者の疼痛や不快感に配慮
- 急激な体位変換は避ける
- めまいや血圧変動に注意
- 点滴ラインやドレーンの屈曲防止
ドレーン再開の判断
- 再開時期:医師の指示に従って(通常2〜4時間後)
- 再開時の観察:排液の色調、量、性状の変化
- 成功の指標:排液量の減少(150ml/日以下)
よく使われる薬剤の種類と特徴👀
「薬剤って色々あるみたいだけど、どう使い分けるの?」と疑問に思う看護師さんも多いですよね🤔
それぞれの薬剤には特徴があるので、詳しく見ていきましょう!
タルク
タルク(滑石粉末)は、現在最も使用頻度の高い薬剤です✨

基本情報
- 正式名称:無菌滑石粉末
- 商品名:ユニタルク(日本では2019年承認)
- 投与量:4g(50mlの生理食塩水に懸濁)
- pH:中性(7.0前後)
特徴とメリット
| 項目 | 特徴 |
|---|---|
| 癒着効果 | 非常に高い(成功率80〜90%) |
| 副作用 | 比較的軽微 |
| 発熱 | 他の薬剤と比べて少ない |
| 疼痛 | 中等度 |
| 入手性 | 安定供給 |
注意点とデメリット ⚠️
- 粒子の大きさ:微細粒子による肺塞栓のリスク
- 使用禁忌:妊婦、授乳婦
- アレルギー反応:まれに重篤な反応あり
看護師が知っておくべきポイント
- 懸濁液は沈殿しやすいため、注入前によく振る
- 注入後の発熱は比較的軽微だが、38℃以上の場合は医師報告
- 呼吸困難の訴えには特に注意
ピシバニール(OK-432)
ピシバニールは、日本で古くから使用されている薬剤です🇯🇵

基本情報
- 正式名称:溶連菌抽出物(OK-432)
- 投与量:5〜10KE(20〜50mlの生理食塩水に希釈)
- 特徴:免疫賦活作用も期待できる
特徴とメリット
| 項目 | 特徴 |
|---|---|
| 癒着効果 | 高い(成功率70〜80%) |
| 免疫作用 | 抗腫瘍効果も期待 |
| 使用実績 | 日本では豊富な経験 |
| 安全性 | 比較的安全 |
副作用プロファイル
- 発熱:ほぼ全例で38〜39℃の発熱
- 悪寒戦慄:発熱に伴って出現
- 疼痛:中等度から高度
- 消化器症状:嘔気、嘔吐
看護ケアのポイント 💡
- 発熱対策:解熱剤の準備、クーリング用品の準備
- 疼痛管理:鎮痛剤の適切な投与タイミング
- 水分補給:発熱による脱水予防
- 患者説明:発熱は薬剤の効果の現れであることを説明
ミノマイシン
ミノマイシン(ミノサイクリン)は、抗生物質として使用される薬剤です💊

基本情報
- 正式名称:ミノサイクリン塩酸塩
- 投与量:300〜600mg(30〜50mlの生理食塩水に希釈)
- 特徴:抗菌作用と抗炎症作用
特徴とメリット
| 項目 | 特徴 |
|---|---|
| 癒着効果 | 中等度(成功率60〜70%) |
| 副作用 | 最も軽微 |
| 疼痛 | 軽度 |
| 発熱 | 軽度(37〜38℃) |
| コスト | 比較的安価 |
適応となる患者
- 高齢者:副作用の軽減を重視
- 全身状態不良:強い副作用を避けたい場合
- 初回治療:まず軽い薬剤から開始
看護上の注意点
- 効果判定:他の薬剤より効果が穏やか
- 再施行:効果不十分な場合は他の薬剤への変更を検討
- 感染予防:抗生物質のため耐性菌に注意
薬剤選択の判断基準
💡 薬剤選択のポイント
| 薬剤 | 適応 | 成功率 | 体位変換 | 主な副作用 |
|---|---|---|---|---|
| タルク | 悪性胸水・気胸 | 83.3% | 必要 | 発熱・疼痛・ARDS |
| ピシバニール | 悪性胸水・気胸 | 75.0% | 不要 | 発熱・胸痛 |
| ミノマイシン | 気胸・胸水 | 70.8% | 不要 | 疼痛 |
看護師として大切なのは、選択された薬剤の特徴を理解し、予想される副作用に対して適切な準備と観察を行うことですね🌟
「看護技術のスキルを上げたい!」
「呼吸器で働いてみたい」などなど!!
どんなお悩みもおまかせ🌟
lineであなたに合ったお仕事を探してきます😉

おしごと犬索とはline登録してもらったら状況や希望をヒアリングしてあなたに合ったお仕事を検索してお勧めするエージェントサービスです。
🔍 体位変換って必要?薬剤別のケアの違いを理解しよう!
癒着術後の体位変換は、使用する薬剤によって大きく異なります💊
患者さんの安全と治療効果を最大化するため、それぞれの薬剤の特性を理解し、適切なケアを提供することが重要です。
🛏 体位変換が必要なケースと不要なケース
癒着術後の体位変換の必要性は、使用する薬剤の性質によって決まります。
理解しておくべき重要なポイントをご説明しますね。
🔄 体位変換が必要な薬剤
体位変換が必要な薬剤の特徴は、懸濁液や粘稠性の高い薬剤です。
これらの薬剤は重力により沈殿しやすく、胸腔内に均等に分散させるために体位変換が欠かせません。
| 薬剤 | 体位変換の必要性 | 理由 |
|---|---|---|
| タルク(ユニタルク®) | 必要 | 沈殿しやすい懸濁液のため |
| 自己血 | 必要 | 凝固成分により不均等分布のため |
| 50%ブドウ糖液 | 必要 | 高粘度で胸腔内移動が困難 |
🚫 体位変換が不要な薬剤
一方で、水溶性で胸腔内に容易に拡散する薬剤では、体位変換の必要性は低いとされています。
| 薬剤 | 体位変換の必要性 | 理由 |
|---|---|---|
| ピシバニール(OK-432) | 不要 | 水溶性で胸腔内に拡散しやすい |
| ミノマイシン | 不要 | 水溶性で均等に分散 |
🌟 タルクは基本的に不要?
実は、タルクの体位変換について議論が分かれているのが現状です。
これは看護師として知っておくべき重要なポイントです!
ユニタルク®の添付文書では、体位変換について以下のように記載されています:
悪性胸水の場合
- 懸濁液を胸膜腔内に行き渡らせるように、15分毎に体位変換
- クランプを外すまで継続
続発性難治性気胸の場合
- 可能な姿勢の範囲で30分毎に体位変換
- 2時間継続
🔬 研究結果による新しい見解
しかし、最新の研究では体位変換の必要性について疑問視する報告があります。
- タルクの胸腔内分布や癒着成功率に、体位変換の有無による有意差は認められない
- 少数例での検討であり、確立された結論には至っていない
🏥 臨床現場での実際
現在、多くの施設では添付文書に従った体位変換を実施していますが、研究結果を踏まえて個別化した対応を検討する施設も増えています👩⚕️
🔄 ピシバ・ミノマイシンでは変換が不要の理由
ピシバニールとミノマイシンでは、体位変換が不要とされる理由があります。
💧 水溶性薬剤の特性
ピシバニール(OK-432)
-
水溶性で胸腔内に容易に拡散
-
注入後の胸腔内移動が良好
-
体位変換により癒着効果が向上するエビデンスがない
ミノマイシン
-
水溶性抗生物質で均等に分散
-
無作為比較試験で体位変換は不要との結論
-
疼痛軽減の観点からも体位変換を避ける方が望ましい
🗣 覚えておきたい!体位変換時の声かけ例
患者さんとのコミュニケーションは、体位変換を円滑に行うために非常に重要です。
以下に、実際の場面で使える声かけ例をご紹介いたします💬
開始時の声かけ
- 「お疲れさまです。これから体位変換を始めさせていただきますね☺️」
- 「治療効果を高めるために、15分ごとに体の向きを変えさせていただきます」
- 「何かご不明な点やご心配なことがございましたら、いつでもお声かけください」
変換中の声かけ
- 「次は右向きになっていただけますでしょうか。ゆっくりで大丈夫ですよ🤗」
- 「お体に痛みはございませんか?無理をなさらず、お辛い時はお知らせください」
- 「あと○分ほどこの姿勢を保っていただけますでしょうか」
励ましの声かけ
- 「とても上手に体位変換していただいています。ありがとうございます✨」
- 「治療が順調に進んでいますので、もう少し頑張りましょうね」
- 「お疲れさまです。この姿勢で薬がしっかりと効いていますよ」
終了時の声かけ
- 「体位変換が終了いたしました。本当にお疲れさまでした🙏」
- 「これでお薬が胸膜全体に行き渡りました。ゆっくりとお休みください」
- 「何かございましたら、すぐにナースコールでお呼びください」
患者さんの不安を軽減し、治療への協力を得るためには、温かく丁寧な声かけが不可欠です。一人ひとりの患者さんに寄り添い、安心感を提供することで、より良い治療結果につながります💝

癒着術後の観察ポイントとよくあるトラブル対応まとめ 👀
看護師の皆さん、癒着術後の患者さんケア、本当に大切ですよね。
処置が無事に終わっても、そこからが私たち看護師の腕の見せ所です!
今回は、癒着術後に特に注意して観察すべきポイントと、もしもの時のトラブル対応について、一緒に確認していきましょう。
患者さんが安心して回復できるよう、しっかりとサポートしていきましょうね。
術後にチェックする5つの観察ポイント👩⚕️
癒着術後は、患者さんの状態が刻一刻と変化する可能性があります。
私たち看護師が注意深く観察することで、異常の早期発見と早期対応に繋がります。
バイタルサイン
まず基本中の基本ですが、バイタルサイン(血圧、脈拍、呼吸数、体温、SpO2)の測定は欠かせません。
特に、呼吸数やSpO2は、呼吸状態の変化を敏感に反映します。定期的に測定し、異常値があればすぐに医師に報告しましょう。
発熱は薬剤による炎症反応の可能性もありますが、感染のサインであることも考えられます。
排液量・性状
胸腔ドレーンからの排液量と性状の観察は非常に重要です。
- 排液量:
急激な増加がないか、医師の指示通りの量で管理されているかを確認します。
癒着術後は、薬剤による炎症で一時的に排液が増えることがありますが、過度な排液は出血などを疑うサインにもなります。 - 性状:
透明な黄色から、血性、膿性など、色や濁りに変化がないかを観察します。
術後初期はやや血性の場合もありますが、赤みが強くなったり、膿のような性状に変化したりした場合は、すぐに報告が必要です。
疼痛・発熱の有無
癒着術は胸膜に炎症を起こさせるため、疼痛や発熱がほぼ必発です。
- 疼痛:
患者さんに「痛みはありますか?」と積極的に尋ね、痛みの程度(NRSなどを用いて)を評価します。
痛みが強い場合は、医師に報告し、適切な鎮痛剤の使用を促しましょう。痛みが軽減することで、呼吸も楽になります。 - 発熱:
薬剤注入後数時間は発熱することが多いですが、高熱が持続する場合や、他の感染徴候を伴う場合は注意が必要です。
感染徴候のチェック
ドレーン挿入部は、細菌が侵入しやすい場所です。
感染徴候がないか、注意深く観察しましょう。
- 挿入部の発赤、腫脹、熱感、疼痛: これらが強くなってきた場合は感染を疑います。
- 排膿: ドレーン挿入部から膿が出ている場合は、感染している可能性が高いです。
- 悪臭: 排液や挿入部から普段と違う嫌な臭いがしないか確認します。
呼吸状態の変化
患者さんの呼吸状態は、最も注意して観察すべきポイントです。
- 呼吸回数とリズム: 頻呼吸になっていないか、不規則な呼吸ではないかを確認します。
- 呼吸音: 聴診器で呼吸音を確認し、左右差がないか、異常呼吸音(捻髪音、笛音など)が聴取されないかを確認します。
- 努力呼吸の有無: 肩で呼吸している、陥没呼吸があるなど、呼吸に努力を要していないかを観察します。
- チアノーゼの有無: 口唇や爪床が紫色になっていないかを確認します。
よくある副作用とその対応方法🚨
癒着術は、良い効果が期待できる一方で、副作用が生じることもあります。冷静に対応できるよう、主な副作用とその対応方法を把握しておきましょう。
| 副作用・トラブル | 主な症状・所見 | 基本対応 | 備考 |
|---|---|---|---|
| 発熱 | 37.5~39℃ | 解熱鎮痛薬の投与・水分補給 | 1~2日で自然軽快 |
| 疼痛 | 胸部痛・呼吸時痛み | 鎮痛薬の投与・安楽な体位 | 持続や強い痛みは医師へ |
| 排液異常 | 排液増・血性・膿性 | 排液状態観察・ドレーン管理・医師報告 | 激増・血性は注意 |
| 感染兆候 | 発赤・腫脹・発熱 | 清潔保持・必要時抗菌薬投与 | 早期発見が重要 |
| 呼吸苦(低酸素) | SpO₂低下・呼吸数↑・呼吸困難 | 酸素投与・体位調整・呼吸状態の観察 | 急変時緊急報告 |
| SIRS・ARDS | 全身状態不良・呼吸不全 | 早期報告・ドレーンOFF・医師判断を仰ぐ | 急性呼吸窮迫あり |
発熱・疼痛
最も頻繁に見られる副作用です。
- 発熱:
- 対応:
ほとんどの場合、薬剤による胸膜の炎症反応が原因です
医師の指示に基づき、解熱鎮痛剤を投与します。クーリング(アイスノンなど)で患者さんの安楽を図りましょう。 - 看護のポイント:
発熱が数日続く場合や、高熱でぐったりしている場合は、脱水にも注意し、水分摂取を促します。
他の感染徴候がないか、全身状態を総合的にアセスメントすることが大切です。
- 対応:
- 疼痛:
- 対応:
処置直後から数日間は胸痛が生じやすいです。
医師の指示に基づき、鎮痛剤(内服、坐薬、点滴など)を適切に投与します。
痛みの評価をこまめに行い、患者さんが我慢しないよう促しましょう。 - 看護のポイント:
痛みを和らげる体位を一緒に探したり、精神的な不安が痛みを増強させることもあるため、傾聴や励ましも重要です。
- 対応:
SIRSや呼吸苦などの重症リスク
稀ではありますが、重篤な副作用として全身性炎症反応症候群(SIRS)や重度の呼吸苦が生じることがあります。
これらは緊急を要する状態です。
- SIRS(全身性炎症反応症候群)
- 症状:
高熱や低体温、頻脈、頻呼吸、白血球の異常(増加または減少)などがみられます。
重症化すると多臓器不全に移行するリスクがあります。 - 対応:
早期発見が非常に重要です。上記症状が複数見られた場合は、すぐに医師に報告し、集中治療が必要となることがあります。
血液検査(炎症反応の確認など)や、感染源の検索(血液培養など)が行われることもあります。
- 症状:
- 重度の呼吸苦(急性呼吸窮迫症候群:ARDSなど)
- 症状:
激しい呼吸困難、頻呼吸、SpO2の低下、努力呼吸、チアノーゼなどが急速に進行します。 - 対応:
直ちに医師に報告し、酸素投与の強化、場合によっては人工呼吸器管理が必要となることがあります。
バイタルサインの綿密なモニタリングと、冷静な初期対応が求められます。
- 症状:
これらの重篤な副作用は稀ですが、可能性を理解し、常に患者さんの全身状態を注意深く観察することが、私たち看護師にとって非常に重要です。
何か「おかしいな」と感じたら、すぐに報告・相談する勇気を持ちましょう。チームで協力し、患者さんが安全に治療を受けられるよう、最善を尽くしていきましょうね!

まとめ:癒着術の看護は「観察+ケア+説明力」で安心対応!🧑⚕️
看護師の皆さん、癒着術について、基礎知識から具体的なケア、そして注意すべきポイントまで、じっくりと見てきましたね。
癒着術は患者さんにとって負担の大きな処置ですが、私たち看護師が適切な観察力、きめ細やかなケア、そして丁寧な説明力を発揮することで、患者さんは安心して治療を受けることができます。
癒着術における看護のポイントをもう一度チェック!
癒着術の看護で特に大切にしてほしい3つのポイントを、もう一度おさらいしましょう。
1.深い知識に基づいた観察力
- 処置前から術後まで、患者さんのバイタルサイン、呼吸状態、疼痛の有無、ドレーンからの排液、そして感染徴候を注意深く観察しましょう。特に、発熱や胸痛はよくあることですが、その程度や変化を見極めることが重要です。稀な合併症のサインを見逃さないためにも、常にアンテナを張っておきましょうね。
2.患者さんに寄り添うケア
- 癒着術は胸部の痛みを伴うことが多く、体位変換なども辛い場合があります。患者さんの痛みをアセスメントし、適切な鎮痛剤の投与を促しましょう。体位変換が必要な場合は、優しく声かけをして、患者さんの負担を最小限に抑える工夫も大切です。清潔ケアや安楽な体位の提供など、患者さんのADL(日常生活動作)をサポートする視点も忘れないでくださいね。
3.安心を与える説明力
- 患者さんは、初めて聞く「癒着術」という言葉に戸惑いや不安を感じていることが多いです。「どんな処置なんだろう?」「痛くないかな?」「これからどうなるんだろう?」といった疑問や不安に寄り添い、分かりやすい言葉で説明してあげましょう。処置の流れや、なぜ体位変換が必要なのか、起こりうる症状とそれに対するケアなどを事前に伝えることで、患者さんの納得と協力を得ることができます。「何か不安なことはありませんか?」と問いかけ、傾聴する姿勢も非常に大切です。
明日から自信を持ってケアできるためのヒント
癒着術の看護は、専門的な知識と技術が求められますが、それ以上に患者さんの心に寄り添う温かさが重要です。
- 疑問に思ったらすぐに聞く!:
どんなに些細なことでも、疑問に感じたら先輩看護師や医師にすぐに確認しましょう。
これは患者さんの安全を守る上で最も大切なことです。 - 経験豊富な先輩から学ぶ!:
実際に多くの癒着術のケアを経験してきた先輩看護師には、教科書だけでは学べない実践的な知識やコツがたくさんあります。
積極的に質問し、学びを深めましょう。 - 患者さんの声に耳を傾ける!:
患者さんの「つらい」「不安だ」といった声はもちろん、言葉にならないサインにも気づけるような観察力を磨きましょう。
癒着術の看護を通して、患者さんが少しでも楽になり、笑顔を取り戻せるようにサポートできることは、私たち看護師にとって大きな喜びとなります。
今回学んだことを活かして、明日からのケアに自信を持って臨んでくださいね!